Malalties tropicals desateses
 | |
| Tipus | malaltia tropical i Malalties de pobresa |
|---|---|
| Recursos externs | |
| MeSH | D058069 |
| UMLS CUI | C2936328 |
Les Malalties tropicals desateses (MTD, també conegudes per les sigles NTD, de l'anglès Neglected Tropical Deseases) són un conjunt divers d'infeccions especialment freqüents en països en vies de desenvolupament en regions tropicals d'Àfrica, Àsia i Amèrica. Són causats per patògens diversos com virus, bacteris, protozous i helmints. Hi ha un gran contrast entre l'atenció i el finançament per a recerca i investigació que reben aquestes malalties i el que reben altres malalties infeccioses com la SIDA, la tuberculosi o la malària, que són molt més elevats.[1] A l'Àfrica subsahariana, l'efecte de les MTD en conjunt és comparable a la malària i la tuberculosi.[2] La coinfecció per MTD també pot fer que el VIH / sida i la tuberculosi esdevinguin més mortals.[3]
Les MTD es caracteritzen com a malalties infeccioses cròniques que fomenten la pobresa, i que es donen principalment a zones rurals i zones urbanes pobres dels països amb rentes baixes i mitjanes. Es diu que fomenten la pobresa a causa del seu impacte en la salut i el desenvolupament infantil, l'embaràs i la productivitat dels treballadors, així com les seves característiques estigmatitzadores.[4]
En alguns casos, els tractaments són relativament econòmics. Per exemple, el tractament per a l'esquistosomosi és de 0,20 dòlars per nen i any.[5] No obstant això, el 2010 es va estimar que el control de les malalties desateses requeriria finançament d'entre 2 i 3 mil milions de dòlars EUA durant els següents cinc a set anys.[6] Algunes companyies farmacèutiques s'han compromès a donar totes les teràpies farmacològiques requerides, i l'administració massiva de medicaments (per exemple, eliminació massiva de paràsits) s'ha aconseguit amb èxit en diversos països.[7] No obstant això, les mesures preventives sovint són més fàcilment accessibles en el món desenvolupat, però no estan disponibles en zones més pobres.[8]
Dins dels països desenvolupats, les malalties tropicals desateses afecten els més pobres de la societat. Als Estats Units, hi ha fins a 1,46 milions de famílies, incloent 2,8 milions de nens que viuen amb menys de dos dòlars al dia.[9] En països com aquests, les càrregues de malalties tropicals desateses sovint són eclipsades per altres problemes de salut pública. No obstant això, molts dels mateixos problemes posen en risc tant les poblacions de països desenvolupats com les de països en desenvolupament. Per exemple, problemes de la pobresa com la falta d'habitatge adequat, fa que els individus quedin exposats als vectors d'aquestes malalties.[10]
L'Organització Mundial de la Salut (OMS) prioritza vint malalties tropicals desateses, encara que altres organitzacions defineixen les MTD de manera diferent. La cromoblastomicosis i altres micosis profundes, la sarna i altres ectoparàsits i l'enverinamet per picada de serp es van afegir a la llista el 2017.[11] Aquestes malalties són comunes en 149 països, i afecten més de 1.400 milions de persones (inclosos més de 500 milions de nens)[12][13] i costen a les economies en desenvolupament milers de milions de dòlars cada any.[13] Van donar lloc a 142.000 morts el 2013 (cosa que suposa una davallada dels 204.000 morts del 1990).[14] D'aquests 20 malalties, s'ha proposat l'objectiu d'erradicar-ne dues (la dracunculosi per a l'any 2015 i el pian per a l'any 2020) i eliminar-se quatre (el tracoma, la tripanosomosi africana humana, la lepra i la Filariosi limfàtica per a l'any 2020).[13]
Llista de Malalties Tropicals Desateses[modifica]
Hi ha un debat entre els experts de malalties infeccioses, l'OMS i els CDC sobre quines malalties tropicals s'han de classificar específicament com a desateses. Feasey enumera onze malalties tropicals desateses, classificades per la causa:[15]
- Malalties causades per protozous: tripanosomosi africana humana, malaltia de Chagas i leishmaniosi
- Helmintosis o malalties transmeses per cucs: Helmintosis transmeses per terra (on inclou ascariosi, tricuriosi, ancilostomosi i necatorosi), esquistosomosi, filariosi limfàtica, oncocercosi i dracunculosi
- Malalties causades per bacteris: tracoma, úlcera de Buruli i lepra.
Fenwick reconeix 12 malalties tropicals desateses principals: ascariosi, úlcera de Buruli, malaltia de Chagas, dracunculosi, tripanosomosi africana humana, leishmaniosi, lepra, filariosi limfàtica, oncocercosi, esquistosomosi, tracoma i tricuriosi.[16]
En canvi, l'Organització Mundial de la Salut reconeix les vint malalties següents com a malalties tropicals desateses:[17]
- Úlcera de Buruli
- Malaltia de Chagas
- Cisticercosi i teniosi
- Dengue i Chikungunya
- Dracunculosi
- Enverinament per mossegada de serp
- Equinococcosi
- Esquistosomosi
- Filariosi limfàtica
- Helmintosi transmesa per terra
- Leishmaniosi
- Lepra
- Micetoma, cromoblastomicosi i altres micosis profundes
- Oncocercosi
- Pian o Treponematosi endèmica
- Ràbia
- Sarna i altres ectoparàsits
- Tracoma
- Trematodosis transmeses per alimentació
- Tripanosomosi africana (malaltia de la son)
Úlcera de Buruli[modifica]
L'Úlcera de Buruli és causada pel bacteri Mycobacterium ulcerans.[18] Està relacionat amb la família d'organismes que causen la tuberculosi i la lepra, però el Mycobacterium ulcerans produeix una toxina, la micolactona, que destrueix el teixit.[18] La prevalença de l'Úlcera de Buruli no es coneix.[15] La mortalitat és baixa, tot i que les infeccions secundàries poden ser letals.[19] La morbiditat produeix deformitats, discapacitat i lesions cutànies, que es poden prevenir mitjançant un tractament precoç i tractat amb antibiòtics i cirurgia.[19] Es troba a Àfrica, Àsia i Amèrica Llatina.[20]
Malaltia de Chagas[modifica]

La malaltia de Chagas es coneix també com a Tripanosomosi americana. Hi ha aproximadament 15 milions de persones infectades amb la malaltia de Chagas.[15] Les possibilitats de morbiditat són més elevades per als individus immunodeprimits, infants i ancians, però són molt baixes amb un tractament primerenc.[21] La malaltia de Chagas no mata les víctimes, sinó que provoca anys de símptomes crònics inhabilitants. La causa un protozou, el Trypanosoma cruzi, i es contagia per contacte amb les femtes infectades d'insectes dels gèneres Rhodnius i Triatoma (un tipus de xinxa).[22] El protozou entra al cos per les picades d'aquestes xinxes, per una ferida a la pell o les mucoses. També es pot contagiar amb aliments infectats o per contacte amb líquids corporals. El protozou infecta les cèl·lules de glàndules del sistema nerviós i pot provocar lesions importants a l'esòfag, al cor i a l'intestí gros.[21] La prevenció es fonamenta a evitar la picada dels insectes: ús d'insecticides, mosquiteres, higiene a la llar i en els aliments.[21]
Cisticercosi i teniosi[modifica]
La Cisticercosi és la infecció per larves de platihelmints del gènere Teniae, mentre que la Teniosi és la infecció amb els platihelmints adults.[23] Ambdós es donen a Àsia, Àfrica, Amèrica Llatina, especialment en granges on els porcs entren en contacte amb excrements humans.[24] La Cisticercosi, causada per Taenia solium, és la causa evitable d'epilèpsia més freqüent en països en vies de desenvolupament.[24] Es produeix per la ingesta de menjar, aigua, o sòls contaminats.[23] Els quists i lesions poden causar mal de cap, ceguesa, convulsions, hidrocefàlia, meningitis i demència.[25] La neurocistocercosi o infecció parasitària del sistema nerviós pot esdevenir mortal. La teniosi, en canvi, no és fatal.[24][25] En general, es contreu després de consumir carn de porc contaminada crua o no prou cuita. La teniosi presenta símptomes lleus que inclouen dolor abdominal, nàusees, diarrea o restrenyiment.
Hi ha tractament farmacològic per a ambdues malalties.[25] La prevenció de la infecció consisteix en normes més estrictes d'inspecció dels escorxadors, confinament del bestiar, millora de la higiene i el sanejament, educació sanitària, preparació segura de la carn i la identificació i tractament de portadors humans i porcins.[26]
Dengue i Chikungunya[modifica]
Anualment es produeixen entre 50 i 200 milions d'infeccions pel virus del Dengue.[27] El Dengue habitualment no és mortal, però la infecció amb un dels quatre serotipus pot augmentar la seva susceptibilitat a altres serotipus, donant lloc a una malaltia potencialment mortal anomenada dengue greu.[27] El Dengue el causa un flavivirus i es transmet principalment per la picada del mosquit A. Aegypti.[27] La malaltia no té tractament, més enllà del tractament pal·liatiu dels símptomes, que consisteixen en febre alta i símptomes gripals.[27] El Dengue es troba a l'Àsia, Amèrica llatina i nord d'Austràlia.[27]
La Chikungunya és una malaltia arboviral transmesa pels mosquits A. albopictus i A. aegypti. El virus de Chikungunya pertany al gènere Alphavirus i la família Togaviridae.[28] El virus es va aïllar per primer cop en un brot a Tanzània el 1952.[28] La paraula chikungunya ve del Makonde i significa "el que es doblega", i fa referència a l'efecte del dolor de les articulacions del pacient. [28] Els símptomes es poden confondre amb el dengue i inclou febre, erupcions cutànies, dolor en les articulacions i inflor. La malaltia es produeix principalment a Àfrica i Àsia.
Dracunculosi[modifica]
La Dracunculosi, també anomenada malaltia del cuc de Guinea i Filària de Medina, és una helmintosi causada per l'espècie Dracunculus medinensis, que es transmet quan la persona beu aigua estancada contaminada amb copèpodes (una mena de puces d'aigua) del gènere Cyclops infestats amb les larves d'aquests cucs. Aproximadament un any després, es presenta la malaltia amb una sensació de dolor i cremor a la butllofa on es forma un o més cucs, generalment a les extremitats inferiors. El cuc pot arribar a fer un metre de llargada. La malaltia no és mortal però pot causar mesos d'inactivitat.[29]
El 2014 es van registrar 126 casos de dracunculosi, que van suposar una davallada respecte els 542 casos de 2012 i una disminució realment important respecte els 3.500.000 casos de 1986.[30] La dracunculosi es pot prevenir mitjançant la filtració de l'aigua, el tractament d'estanys amb larvicides, l'educació per la salut i identificant immediatament els casos per prevenir-ne la propagació. Des de 2014 els quatre països endèmics són el Txad, Etiòpia, Mali i Sudan del Sud.[29]
Enverinament per picada de serp[modifica]
Les picades de serp verinosa es van afegir a la llista de MTD el 2017, després d'anys de peticions dels activistes per fer-ho prioritari.[31] L'enverinament per picada de serp és un problema de salut pública especialment important en zones rurals i periurbanes de països tropicals i subtropicals situats a l'Àfrica, Orient Mitjà, Àsia, Oceania i Amèrica Llatina. La major càrrega de la morbiditat per serps verinoses es troba a l'Índia i el sud-est asiàtic. A nivell mundial, hi ha un nombre estimat de 421.000 enverinaments cada any (aproximadament 1 de cada 4 picades) i de 20.000 persones mortes, tot i que es considera que hi ha molts casos que no queden registrats.[32]
Equinococcosi[modifica]
L'Equinococcosi o hidatosi és una malaltia parasitària que afecta els humans i altres mamífers com cavalls, ovelles, gossos i rosegadors, causada per les larves de diferents èspècies del gènere Echinococcus, un tipus de platihelmint.[33] Es transmet per la ingestió dels paràsits presents en la femta dels excrements dels animals.[34] Hi ha dues versions de la malaltia: la quística i l'alveolar. Ambdues versions impliquen un període d'incubació asimptomàtic de diversos anys. En la versió quística, els quists del fetge provoquen dolor abdominal, nàusees i vòmits, mentre que els quists dels pulmons produeixen tos crònica, dolor al pit i insuficiència respiratòria. En l'equinococcosi alveolar, que esdevé mortal si no es tracta, es prodeix un quist primari, generalment al fetge, a més de pèrdua de pes, dolor abdominal, malestar general i dignes d'insuficiència hepàtica.[35]
El tractament és farmacològic i quirúrgic.[35] La prevenció inclou la desparasitació dels gossos, les instal·lacions sanitàries adequades, eliminació de les femtes dels animals, l'educció sanitària i la vacunació a la ramaderia.[36] L'equinococcosi quística es troba a la zona de la Mediterrània oest, nord d'Àfrica sud i est d'Europa, la porció més meridional d'Amèrica del sud i l'Àsia central. L'equinococcosi alveolar es troba a l'oest i nord de la Xina, Rússia Europa i a la zona nord d'Amèrica del nord.[34]
Esquistosomosi[modifica]
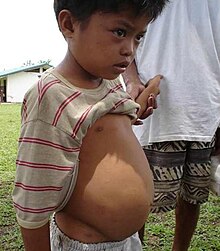
L'esquistosomosi és una helmintosi causada per diverses espècies de trematodes del gènere Schistosoma. Hi ha més de 200 milions de casos d'esquistosomosi, aproximadament el 85 per cent dels quals es troben a l'Àfrica subsahariana.[16] La malaltia té una taxa de mortalitat baixa, però pot esdevenir mortal si causa càncer de bufeta i hematèmesis.[16] Les espècies de Schistosoma tenen un cicle de vida complex que alterna els humans i els cargols d'aigua dolça. La infecció es produeix quan la pell entra en contacte amb l'aigua dolça contaminada en la qual viuen els cargols que porten el paràsit. Els símptomes d'esquistosomosi no les provoquen els cucs sinó la reacció del cos als ous. Els ous que no circulen pel cos poden quedar incrustats a l'intestí o la bufeta, on causen inflamació o cicatrització. Els nens infectats repetidament poden desenvolupar anèmia, desnutrició i dificultats d'aprenentatge.[37] Els símptomes solen ser hematúria, obstrucció de la bufeta, insuficiència renal, càncer de bufeta, fibrosi periportal, fibrosi vesical, fibrosi hepàtica, hipertensió portal, lesions cervicals, ascites i varices esofàgiques.[15][16]
L'esquistosomosi es pot tractar amb Praziquantel, un medicament barat, però que no prevé la reinfecció. El cost de la prevenció és de 0,32 dòlars EUA per nen per any.[16] La prevenció consisteix en el tractament de desparasitació massiva amb Praziquantel, un millor accés a aigua potable, sanejament, i educació sanitària.[15] Les vacunes estan en desenvolupament. Es pot diagnosticar a través d'una prova serològica, però sovint produeix falsos negatius.[16]
Filariosi limfàtica[modifica]
La filariosi limfàtica, coneguda també com a elefantiasi, és una malaltia causada per cucs nematodes, de la família de filària (Wuchereria bancrofti, Brugia malayi i Brugia timori), que es transmet per picades de mosquits. És una malaltia dolorosa i que provoca deformitats.[38] Els filaris ocupen els vasos limfàtics de la persona infectada, amb la qual cosa provoquen limfedema sobretot de les extremitats inferiors, també pot afectar els òrgans genitals (hidrocele, quilocele i inflor de l'escrot i el penis). Un 40 % dels casos tenen afectació renal, amb proteïnúria i hematúria.[38] Tot i que en molts casos la persona infectada no presenta símptomes, en alguns les deformitats a cames, braços, tronc, queden de per vida. Hi ha aproximadament 120 milions d'individus infectats[39] i 40 milions de deformitats [15]. Aproximadament els dos terços dels casos es troben al sud-oest d'Àsia i un terç a l'Àfrica.[39] La filariosi limfàtica rarament és fatal.[40] Es pot tractar amb tractaments antihelmíntics de cost assequible.[41]
Helmintosi transmesa per terra[modifica]
L'Helmintosi transmesa per terra (en anglès Soil-transmitted helminthiasis, STH) es refereix a un tipus d'helmintosi que es transmet pel contacte amb matèria fecal present en el terra. En aquesta categoria s'hi inclouen: ascariosi, tricuriosi, ancilostomosi i necatorosi, entre altres. Les principals espècies de cucs responsables de l'helmintosi transmesa per terra són Ascaris, Trichuris, Necator americanus, Ancylostoma duodenale i Strongyloides stercoralis.[42] Actualment hi ha 1.500 milions d'infectats.[42] La helmintosi transmesa per terra es produeix a l'Àfrica subsahariana, a les Amèriques, a la Xina i a l'Àsia oriental.[42] El risc de mortalitat és molt baix.[15] Els símptomes més freqüents són anèmia, retard del creixement, problemes intestinals, manca d'energia i afectació del desenvolupament físic i cognitiu.[42][15] Els infectats sovint tenen baix rendiment escolar.[15] La gravetat dels símptomes depèn del nombre de cucs en el cos.[42]
Els cucs paràsits es transmeten generalment per exposició a femta i sòls infectats, per exemple, a causa de la defecació a l'aire lliure.[42] El tractament més freqüent és farmacològic.[42] Es pot prevenir mitjançant la preparació higiènica dels aliments i ús d'aigua neta, millora del sanejament, ús periòdic d'antihelmíntics i educació per a la salut.[42] L'Organització Mundial de la Salut recomana l'ús massiu d'antihelmíntics fins i tot sense diagnòstic previ.[42]
Leishmaniosi[modifica]
Hi ha tres formes de leishmaniosi: visceral (Kala-azar), cutània i mucocutània.[43] S'estima que hi ha 12 milions de persones infectades.[15] És mortal si no es tracta i es produeixen 20.000 morts per leishmaniosi visceral cada any.[44] És una malaltia que es transmet per la picada d'un flebòtom o mosca de sorra.[45] Almenys el 90 per cent de la leishmaniosi visceral es produeix a Bangladesh, Brasil, Etiòpia, Índia, Sudan del Sud i Sudan. La leishmaniosi cutània es produeix a Afganistan, Algèria, Brasil, Colòmbia, Iran, Pakistan, Perú, Aràbia Saudita i Síria. Al voltant del 90 per cent de la leishmaniosi mucocutània es produeix a Bolívia, Brasil i el Perú.[43]
L'únic mètode de prevenció és una vacuna que està en fase de desenvolupament i la prevenció contra les picades. El diagnòstic es pot fer mitjançant la identificació de signes clínics, proves serològiques o proves parasitològiques.[46] La leishmaniosi té tractament farmacològic, tot i que és car.[47]
Lepra[modifica]
La Lepra o Malaltia de Hansen és una malaltia infectocontagiosa crònica causada per un bacteri, el Mycobacterium leprae, que es transmet d'una persona infectada a una persona sana per via respiratòria. La malaltia afecta principalment la pell, el sistema nerviós perifèric, les mucoses de les vies respiratòries altes i els ulls. La malaltia és curable i el tractament precoç pot evitar la discapacitat que provoca.[48]
Segons els informes oficials, la prevalença registrada de Lepra va ser de 176.176 casos el 2015, i hi va haver 211.973 nous casos declarats.[49]
Micetoma, cromoblastomicosi i altres micosis profundes[modifica]
Micetoma és una micosi, una malaltia inflamatòria crònica, progressivament destructiva, generalment del peu, però pot afectar qualsevol part del cos. També rep el nom de Peu de Madura perquè va ser a finals del segle xix a la ciutat de índia de Madura on es va informar per primera vegada d'aquesta malaltia. La infecció s'adquireix per la inoculació de determinats fongs o bacteris en el teixit subcutani a través d'una petita ferida, com una punxa clavada o traumatismes menors. Afecta sobretot homes d'entre 20 i 40 anys que treballen a l'exterior, de vegades descalços, com agricultors o pastors.[50] El micetoma es caracteritza per una tríada de massa subcutània indolora, múltiples sinus i secrecions. Generalment l'afectació s'estén i implica pell, estructures profundes i os, amb el resultat de deformitats i pèrdua de funcionalitat irreversible.[50]
La cromoblastomicosi, també una micosi, és una infecció crònica dels teixits cutanis i subcutanis. Les lesions són clínicament polimòrfiques, les més freqüents són nodular, verrugosa i tumoral. Hi ha moltes espècies de fongs associades a aquesta infecció, però les tres espècies més comunes són: Fonsecaea pedrosoi, Cladophialophora carrionii i Phialophora verrucosa. És més freqüent en homes i es transmet de persona a persona.[50]
Oncocercosi[modifica]
L'Oncocercosi, també coneguda com a ceguesa dels rius o malaltia de Robles, és una helmintosi causada per Onchocerca volvulus, un nematode, que es transmet als humans per la picada d'una mosca negra del gènere Simulium.[51] La gran majoria de les infeccions es produeixen a l'Àfrica subsahariana, encara que s'han notificat casos al Iemen i en zones aïllades d'Amèrica Central i Sud-amèrica.[51] S'estima que 18 milions de persones pateixen oncocercosi, amb aproximadament 270.000 casos de ceguesa relacionada amb la infestació.[51] La malaltia provoca ceguesa, erupcions cutànies, lesions, picor intensa i depigmentació cutània.[52] Es pot tractar amb ivermectina.[52]
Pian o treponematosi endèmica[modifica]
El Pian, conegut també amb els noms de frambèsia, timosi, polipapil·loma tropicum, bouba o frambösie,[53] és una infecció tropical de la pell, ossos i articulacions provocades pel bacteri espiroquetal Treponema pallidum pertenue. Afecta principalment els infants, tot i que no se'n tenen dades de prevalença.[54] El risc de mortalitat és baix però causa desfiguració i incapacitat si no es tracta. És una infecció crònica que es transmet per contacte amb la pell infectada, a través d'una ferida, mossegada o rascada preexistent.[54] Es tracta de forma molt efectiva amb antibiòtics, sovint n'hi ha prou amb una sola dosi.[55] El Pian es troba sobretot a les regions tropicals càlides i humides d'Amèrica, Àfrica, Àsia i el Pacífic.[54]
Ràbia[modifica]
La ràbia és endèmica a tots els continents, però el 95% dels 60.000 morts que provoca anualment es troba a Àsia i Àfrica. Hi ha dues manifestacions clíniques de la ràbia: la furiosa (o clàssica) i la paralítica. Ambdues són mortals a partir de l'aparició dels símptomes, després d'un període d'incubació asimptomàtic.[56][57] Les zones rurals tenen una major prevalença i afecta molt majoritàriament els menors de 15 anys.[58] És causada pel Lyssavirus, de la família dels Rabdovirus, transmès a través de mossegades de mamífers salvatges o domèstics infectats,[58] en el 99% dels casos els transmissors són gossos.[56] El virus ataca el cervell i causa afectacions neurològiques. Els primers símptomes són febre i dolor prop del lloc d'infecció que es produeixen després d'un període d'incubació d'un a tres mesos. La Ràbia de tipus furiosa (més comuna) causa hiperactivitat, hidrofòbia, aeròfoba i la mort per aturada cardiorespiratòria en pocs dies. La ràbia paralítica causa una progressió lenta de la paràlisi al coma i a la mort.[58]
És una malaltia que es pot prevenir al 100 % mitjançant la vacunació. Els països que han practicat programes de vacunació massiva dels gossos han experimentat reeixides reduccions de la malaltia, fins a l'eliminació.[56] També és una mesura preventiva netejar i desinfectar les ferides de mossegada (profilaxi post-exposició).[57]
Sarna i altres ectoparàsits[modifica]
La sarna, ronya o escabiosi, és una infecció parasitària causada per Sarcoptes scabiei var hominis, un ectoparàsit. L'àcar microscòpic s'allotja sota la pell entre la derma i l'epidermis fent coves i cavernes i deixant ous i excrements darrere seu. Amb el temps es desencadena una resposta immunològica a l'amfitrió que condueix a una picor intensa i una erupció cutània. La infestació de la sarna es pot complicar amb infeccions bacterianes, donant lloc al desenvolupament d'úlceres cutànies que, al seu torn, poden conduir al desenvolupament de conseqüències més greus com la septicèmia, malalties del cor i la malaltia renal crònica. El 2017 es van incloure la Sarna i altres ectoparàsits com a Malalties tropicals desateses (MTD), en resposta a les sol·licituds dels Estats membres i les recomanacions del Grup Assessor Estratègic i Tècnic de l'OMS per a les MTD.[59]
Tracoma[modifica]
Hi ha 21,4 milions de persones infectades amb tracoma, dels quals 2,2 milions són parcialment cegues i 1,2 milions són cegues. La malaltia es troba a l'Àfrica, Àsia, Amèrica Central i del Sud, Orient Mitjà i Austràlia.[60] La malaltia afecta de forma predominantment dones i nens.[60] El risc de mortalitat és molt baix, tot i que diverses re-infeccions eventualment condueixen a la ceguesa.[15][60] Els símptomes són cicatrius internes a les parpelles, seguits d'un gir cap a dins de les parpelles.[60] El tracoma és causat per un microorganisme que s'encomana per les secrecions dels ulls (a les mans, la roba, etc.) i per les "mosques dels ulls" (Musca sorbens).[60]
Es tracta amb antibiòtics. L'únic mètode de prevenció conegut és la higiene interpersonal.
Trematodosis transmeses per alimentació[modifica]
Hi ha diverses infeccions per trematode transmeses per alimentació, les incloses com a MTD són: Clonorquiosi, Fasciolosi, Opistorquiosi i Paragonimosi.[61] Aquestes infeccions són zoonòtiques, afecten principalment els animals domèstics o salvatges, però també es transmeten als humans. S'adquireixen menjant aliments, com el peix cru, contaminat amb les fases larvàries dels paràsits. Es considera que hi ha almenys 40 milions de persones infectades.[62]
Tripanosomosi africana (malaltia de la son)[modifica]
La tripanosomosi africana humana, coneguda també com la malaltia de la son, és una protozoosi produïda pel Trypanosoma brucei, que es transmet als humans per picades de la mosca tse-tse.[45] Actualment hi ha menys de 10.000 casos declarats.[63] Els símptomes més freqüents són febre, mal de cap, limfadenopatia, patró de son nocturn, canvis de personalitat, disminució cognitiva i coma. La malaltia sempre és mortal si no es tracta.
Les formes de tractament actuals són altament tòxics i ineficaços a mesura que s'estén la resistència. Es diagnostica a través d'una prova serològica molt barata.
Causes de la desatenció d'aquestes malalties[modifica]
Hi ha diferents motius pels quals es considera que aquestes malalties tropicals han estat desateses o menystingudes. En primer lloc, perquè afecten principalment els països més pobres del Tercer Món, i en segon lloc perquè hi ha tres malalties que recentment han acaparat tota l'atenció per disminuir-ne la prevalença: SIDA, tuberculosi i malària.[15] Es dediquen molts més recursos a aquestes "tres grans" malalties a causa de la seva major mortalitat i taxes de consciència pública. Les malalties tropicals desateses no tenen una figura cultural destacada per defensar la causa.[64][65]
La importància de les malalties tropicals desateses ha estat subestimada ja que moltes són asimptomàtiques i tenen llargs períodes d'incubació. Sovint no hi ha consciència de la relació entre una mort i una malaltia tropical desatesa que ha estat latent durant un llarg període.[16] Les àrees d'alta endemicitat sovint es troben en zones geogràfiques aïllades, la qual cosa en fa molt més difícil el tractament i la prevenció.[64]
Estigma[modifica]
A més, les malalties tropicals desateses solen associar-se a algun tipus d'estigma social, cosa que fa que el tractament sigui més complex. Recentment, la recerca en salut pública ha començat a centrar-se en l'estigma com a element inherent de la qüestió. Als anys seixanta, a les publicacions, hi havia aproximadament una referència a l'any relacionada amb l'estigma social, mentre que al 2006 n'hi va haver 458.[66] El control de la malaltia es veu molt afectat per aquest estigma, ja que disminueix la recerca d'ajuda i el compliment del tractament.[67] Els programes de control de malalties, començats des dels anys vuitanta, han començat a integrar la mitigació de l'estigma en les seves ofertes. A l'Índia, el programa de lepra va prioritzar el missatge que "la lepra és curable, no hereditària" per tal d'inspirar optimisme en comunitats molt afectades. L'objectiu era fer de la lepra una malaltia "com qualsevol altra", per reduir l'estigma. Addicionalment, els recursos mèdics disponibles a la zona van ser optimitzats per complir la promesa de curació feta.[66]
Incentius econòmics[modifica]
Un altre motiu que ha fet desatendre aquestes malalties és que no ofereixen rendiment econòmic i, en conseqüència, les patents i els beneficis no estimulen la innovació. Com totes les àrees no comercials, aquestes malalties són responsabilitat dels governs i la filantropia (inclosa la filantropia de la indústria).[68] Actualment, la indústria farmacèutica considera que la investigació i el desenvolupament són altament arriscats. Per aquest motiu, sovint els recursos no es col·loquen en el camp de les MTD (com les malalties dels pobres) i els nous productes químics solen ser cars. Una revisió d'iniciatives públiques i privades va trobar que dels 1393 nous productes químics comercialitzats en el període entre 1975 i 1999, només 16 corresponen a malalties tropicals i tuberculosi. La mateixa revisió també va trobar que hi havia una probabilitat de 13 vegades més gran que un nou fàrmac entrés en el sistema d'avaluació per a trastorns del sistema nerviós central i el càncer que per a una MTD.[69]
A causa de la manca d'incentius en la indústria farmacèutica, els programes de tractament de MTD reeixits sovint s'han basat en el format de donació. El programa de Donació de Mectizan ha donat més de 1.800 milions de dosis d'ivermectina.[70] Tot i que sovint els països desenvolupats confiaran en aliances governamentals i privades per finançar aquests projectes, els països en vies de desenvolupament sovint tenen un despesa anual per capita significativament menor per a aquestes malalties.[69]
Països desenvolupats[modifica]
Als països desenvolupats, les malalties tropicals desateses també representen una amenaça per a la salut humana. Només als Estats Units, hi ha almenys 12 milions de persones que pateixen infeccions parasitàries desateses.[71] Constitueixen una càrrega de malalties amagades entre les capes més pobres de les societats riques.[8] Als països desenvolupats, la manca de coneixements sobre el tema del sector sanitari i poques proves diagnòstiques concloents perpetuen la desatenció envers aquest grup de malalties.[72]
Als Estats Units es poden trobar altes taxes d'infeccions parasitàries distribuïdes al llarg de línies geogràfiques, racials i socioeconòmiques. Dins de la comunitat afroamericana, hi pot haver fins a 2,8 milions de casos de toxocarosi. Les taxes de toxocarosi, tricomonosi i altres infeccions desateses es donen als Estats Units amb la mateixa proporció que a Nigèria. Dins de la comunitat hispana, les infeccions desateses es concentren a prop de la frontera entre EUA i Mèxic. Les malalties transmeses per vectors són especialment freqüents, amb algunes taxes properes a les d'Amèrica Llatina. La malaltia de Chagas es va detectar als Estats Units des dels anys 70.[73] Tanmateix, en el Primer Món, les malalties associades a la pobresa sovint no es tracten de forma exhaustiva. Això pot ser degut a la manca d'incentius econòmics i a mancances en les polítiques públiques. Aquí, la manca de consciència impedeix la generació d'una política eficaç i deixa els serveis de salut infradotats per abordar el problema. A més, s'ha posat poc esforç a fixar-se objectius sobre les malalties desateses als Estats Units i altres països desenvolupats. La primera cimera sobre el tema va anar a càrrec de l'Institut Adler sobre l'exclusió social als Estats Units el 2009.[8]
A Europa es veu una tendència similar. Les malalties tropicals desateses es concentren a l'est i al sud d'Europa, on els nivells de pobresa són més alts. Les malalties més freqüents en aquesta regió són ascariosi, tricurosi, helmintosis zoonòtiques i leishmaniosi visceral. Els fenòmens migratoris, especialment a Espanya, també han estat una via d'importació de malalties cap a Europa. S'han introduït fins a 6.000 casos de malaltia de Chagas a través d'aquest mètode. En resposta a una consciència creixent de la càrrega d'aquestes poblacions, el Centre Europeu de Prevenció i Control de Malalties ha establert deu directrius de salut pública que abasten una varietat de temes, com l'educació per a la salut o la promoció d'associacions i la formació dels professionals de la salut.[8]
Cost econòmic[modifica]
La càrrega econòmica de les MTD està infravalorada i, per tant, es subestima el corresponent efecte econòmic i la relació cost-efectivitat de la disminució de la prevalença de les MTD.[74] El retorn de la inversió en mesures per controlar les malalties tropicals desateses s'estima entre un 14 i un 30%, depenent de la malaltia i la regió[74] Els beneficis a llarg termini de la desparasitació inclouen una disminució de l'absentisme escolar en un 25 per cent, i un augment dels ingressos per a adults un 20 per cent.[75]
El cost del tractament de les MTD es pot considerar relativament baix, des de la perspectiva de les economies occidentals, a causa a la gran escala dels programes, la lliure prestació de medicaments per part d'empreses farmacèutiques, els modes de lliurament gratuït dels medicaments i els voluntaris que hi col·laboren desinteressadament.[76]
Tanmateix, en alguns casos el cost pot esdevenir inassumible des de la perspectiva de les persones del tercer món afectades. Per exemple, el preu del tractament d'algunes malalties com l'úlcera de Buruli pot ascendir a més del doble dels ingressos anuals d'una llar mitjana en el quartil de baixos ingressos, mentre que per al quartil més alt de la renda, la càrrega és lleugerament inferior a la mitjana dels ingressos de la llar. Aquests enormes costos financers solen causar l'ajornament del tractament i la ruïna financera, però hi ha una desigualtat entre els rics i els pobres en termes de càrrega econòmica. Aquestes malalties també suposen un cost al govern en termes d'assistència sanitària i pèrdua de productivitat dels treballadors a través de la morbiditat i l'escurçament de la vida. A Kenya, per exemple, es calcula que la desparasitació augmenta els ingressos mitjans per a adults en un 40 per cent, que és una relació de cost-benefici de 100. Cada cas no tractat de Tracoma s'estima que costarà 118 dòlars US en pèrdua de productivitat. Cada cas d'esquistosomosi causa una pèrdua de 45,4 dies de treball per any. La majoria de les malalties costen milions de dòlars a les economies de diversos països en desenvolupament. Es preveu que les campanyes de prevenció a gran escala incrementin la producció agrícola i els nivells educatius.[76]
Referències[modifica]
- ↑ Hotez PJ «NTDs V.2.0: "blue marble health"—neglected tropical disease control and elimination in a shifting health policy landscape». PLoS Negl Trop Dis, 7, 11, novembre 2013, pàg. e2570. DOI: 10.1371/journal.pntd.0002570. PMC: 3836998. PMID: 24278496.

- ↑ Hotez PJ, Kamath A «Neglected Tropical Diseases in Sub-Saharan Africa: Review of Their Prevalence, Distribution, and Disease Burden». PLoS Negl Trop Dis, 3, 8, 2009, pàg. e412. DOI: 10.1371/journal.pntd.0000412. PMC: 2727001. PMID: 19707588.

- ↑ Mike Shanahan. «Beat neglected diseases to fight HIV, TB and malaria». SciDev.Net, 31-01-2006. Arxivat de l'original el 19 de maig 2006. [Consulta: 24 d’agost 2018].
- ↑ «PLOS Neglected Tropical Diseases: A Peer-Reviewed Open-Access Journal» (en anglès). [Consulta: 27 agost 2018].
- ↑ «Making the Case to Fight Schistosomiasis». National Public Radio. Arxivat de l'original el 10 octubre 2008. [Consulta: 1r desembre 2008].
- ↑ Hotez PJ «How To Cure 1 Billion People? — Defeat Neglected Tropical diseases». Scientific American, 302, 1, gener 2010, pàg. 90–94, 96. DOI: 10.1038/scientificamerican0110-90. PMID: 20063641.
- ↑ «Oral drug therapy for multiple neglected tropical diseases: a systematic review». JAMA, 298, 16, octubre 2007, pàg. 1911–24. DOI: 10.1001/jama.298.16.1911. PMID: 17954542.
- ↑ 8,0 8,1 8,2 8,3 Hotez, Peter «Neglected Diseases Amid Wealth In The United States And Europe» (en anglès). Health Affairs, 28, 6, 01-11-2009, pàg. 1720–1725. DOI: 10.1377/hlthaff.28.6.1720. ISSN: 0278-2715.
- ↑ «Research Publications | Poverty Solutions at The University of Michigan» (en anglès). Arxivat de l'original el 23 juliol 2017. [Consulta: 16 gener 2018].
- ↑ Hotez, Peter «Fighting neglected tropical diseases in the southern United States». BMJ [Houston, Texas], 345, 2012, pàg. e6112. Arxivat de l'original el 10 de maig 2017. DOI: 10.1136/bmj.e6112 [Consulta: 24 d’agost 2018].
- ↑ «World Health Organization». Arxivat de l'original el 22 febrer 2014. [Consulta: 18 juny 2017].
- ↑ «DNDi – Best Science for the Most Neglected». Arxivat de l'original el 13 març 2018. [Consulta: 5 maig 2018].
- ↑ 13,0 13,1 13,2 «World Health Organization». Arxivat de l'original el 20 octubre 2017. [Consulta: 5 maig 2018].
- ↑ GBD 2013 Mortality and Causes of Death, Collaborators «Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013.». Lancet, 385, 9963, 17-12-2014, pàg. 117–71. DOI: 10.1016/S0140-6736(14)61682-2. PMC: 4340604. PMID: 25530442.
- ↑ 15,00 15,01 15,02 15,03 15,04 15,05 15,06 15,07 15,08 15,09 15,10 «Neglected tropical diseases». Br. Med. Bull., 93, 1, 2010, pàg. 179–200. DOI: 10.1093/bmb/ldp046. PMID: 20007668.
- ↑ 16,0 16,1 16,2 16,3 16,4 16,5 16,6 Fenwick A «The global burden of neglected tropical diseases». Public Health, 126, 3, març 2012, pàg. 233–6. DOI: 10.1016/j.puhe.2011.11.015. PMID: 22325616.
- ↑ «Neglected tropical diseases». World Health Organization. Arxivat de l'original el 22 febrer 2014. [Consulta: 24 novembre 2015].
- ↑ 18,0 18,1 «Buruli Ulcer» (en anglès). Arxivat de l'original el 11 maig 2016. [Consulta: 2 maig 2016].
- ↑ 19,0 19,1 «Buruli Ulcer». Arxivat de l'original el 13 abril 2014. [Consulta: 12 març 2014].
- ↑ «Buruli Ulcer Endemic Countries». Arxivat de l'original el 12 març 2014. [Consulta: 12 març 2014].
- ↑ 21,0 21,1 21,2 «Chagas disease (American trypanosomiasis)». Arxivat de l'original el 13 març 2014. [Consulta: 12 març 2014].
- ↑ Gállego Berenguer, J. Manual de Parasitologia: morfologia i biologia dels paràsits d'interès sanitari. Edicions Universitat Barcelona, 2001. ISBN 8483381885.
- ↑ 23,0 23,1 «Transmission of taeniasis/cysticercosis». Arxivat de l'original el 14 març 2014. [Consulta: 13 març 2014].
- ↑ 24,0 24,1 24,2 «About Taeniasis/cysticercosis». Arxivat de l'original el 14 març 2014. [Consulta: 13 març 2014].
- ↑ 25,0 25,1 25,2 «Signs, symptoms and treatment of taeniasis/cysticercosis». Arxivat de l'original el 14 març 2014. [Consulta: 13 març 2014].
- ↑ «Surveillance, prevention and control of taeniasis/cysticercosis». Arxivat de l'original el 14 març 2014. [Consulta: 13 març 2014].
- ↑ 27,0 27,1 27,2 27,3 27,4 «Dengue Control». Arxivat de l'original el 12 març 2014. [Consulta: 12 març 2014].
- ↑ 28,0 28,1 28,2 Pialoux, Gilles; Gaüzère, Bernard-Alex; Jauréguiberry, Stéphane; Strobel, Michel «Chikungunya, an epidemic arbovirosis». The Lancet Infectious Diseases, 7, 5, 01-05-2007, pàg. 319–327. DOI: 10.1016/S1473-3099(07)70107-X. ISSN: 1473-3099. PMID: 17448935.
- ↑ 29,0 29,1 «Dracunculiasis». Arxivat de l'original el 5 abril 2014. [Consulta: 13 març 2014].
- ↑ «Dracunculiasis eradication — global surveillance summary, 2009» (PDF). Wkly. Epidemiol. Rec.. World Health Organization, 85, 19, maig 2010, pàg. 166–76. PMID: 20449943.
- ↑ «Snakebite finally makes a WHO list of top global health priorities», 12-06-2017. Arxivat de l'original el 13 juny 2017. [Consulta: 18 juny 2017].
- ↑ Kasturiratne, A; Wickremasinghe, AR; de Silva, N; Gunawardena, NK; Pathmeswaran, A; Premaratna, R; Savioli, L; Lalloo, DG; de Silva, HJ «The global burden of snakebite: a literature analysis and modelling based on regional estimates of envenoming and deaths.». PLOS Medicine, 5, 11, 04-11-2008, pàg. e218. DOI: 10.1371/journal.pmed.0050218. PMC: 2577696. PMID: 18986210.
- ↑ «Echinococcosis». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ 34,0 34,1 «Transmission of echinococcosis». Arxivat de l'original el 5 juny 2015. [Consulta: 16 març 2014].
- ↑ 35,0 35,1 «Signs, symptoms and treatment of echinococcosis». Arxivat de l'original el 24 maig 2015. [Consulta: 16 març 2014].
- ↑ «Surveillance, prevention and control of echinococcosis». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «Schistosomiasis-Disease». CDC, Division of Parasitic Diseases. Arxivat de l'original el 2 desembre 2016. [Consulta: 17 octubre 2016].
- ↑ 38,0 38,1 «Lymphatic filariasis». World Health Organization. [Consulta: 23 agost 2018].
- ↑ 39,0 39,1 «Epidemiology». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «Forms of Lymphatic Filariasis and diagnosis». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «Triple Co-Administration of Ivermectin, Albendazole and Praziquantel in Zanzibar: A Safety Study». PLoS Negl Trop Dis, 2, 1, 2008, pàg. e171. DOI: 10.1371/journal.pntd.0000171. PMC: 2217668. PMID: 18235853.

- ↑ 42,0 42,1 42,2 42,3 42,4 42,5 42,6 42,7 42,8 «Soil-transmitted helminth infections». Arxivat de l'original el 21 febrer 2014. [Consulta: 16 març 2014].
- ↑ 43,0 43,1 «Burden and Distribution». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «Leishmaniasis». Arxivat de l'original el 15 març 2014. [Consulta: 16 març 2014].
- ↑ 45,0 45,1 «World Health Day 2014: small bite, big threat». Arxivat de l'original el 27 febrer 2014. [Consulta: 12 març 2014].
- ↑ «Diagnosis, detection and surveillance». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «Access to essential antileishmanial medicines and treatment». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ «What is Leprosy?». World Health Organization. [Consulta: 22 agost 2018].
- ↑ «Epidemiology». World Health Organization [Consulta: 22 agost 2018].
- ↑ 50,0 50,1 50,2 «Mycetoma, chromoblastomycosis and other deep mycoses» (en anglès). World Health Organization. [Consulta: 24 agost 2018].
- ↑ 51,0 51,1 51,2 «Onchocerciasis» (en anglès). World Health Organization. [Consulta: 23 agost 2018].
- ↑ 52,0 52,1 «Onchocerciasis». Arxivat de l'original el 16 març 2014. [Consulta: 16 març 2014].
- ↑ Rapini, Ronald P.; Bolognia, Jean L.; Jorizzo, Joseph L.. Dermatology: 2-Volume Set. St. Louis: Mosby, 2007. ISBN 1-4160-2999-0.
- ↑ 54,0 54,1 54,2 «Yaws». Arxivat de l'original el 15 març 2014. [Consulta: 16 març 2014].
- ↑ Mitjà, Oriol; Hays, Russell; Ipai, Anthony; Penias, Moses; Paru, Raymond; Fagaho, David; de Lazzari, Elisa; Bassat, Quique «Single-dose azithromycin versus benzathine benzylpenicillin for treatment of yaws in children in Papua New Guinea: an open-label, non-inferiority, randomised trial». The Lancet, 379, 9813, gener 2012, pàg. 342–347. DOI: 10.1016/S0140-6736(11)61624-3.
- ↑ 56,0 56,1 56,2 «Rabies». Arxivat de l'original el 24 febrer 2014. [Consulta: 16 març 2014].
- ↑ 57,0 57,1 «Rabies». Arxivat de l'original el 1 abril 2014. [Consulta: 16 març 2014].
- ↑ 58,0 58,1 58,2 «About rabies». Arxivat de l'original el 30 gener 2014. [Consulta: 16 març 2014].
- ↑ «Scabies». World Health Organization. [Consulta: 24 agost 2018].
- ↑ 60,0 60,1 60,2 60,3 60,4 «Priority eye diseases». Arxivat de l'original el 26 juliol 2014. [Consulta: 16 març 2014].
- ↑ «Foodborne trematode infections» (en anglès). World Health Organization. [Consulta: 22 agost 2018].
- ↑ «Foodborne trematode infections». World Health Organization. Arxivat de l'original el 25 novembre 2015. [Consulta: 24 novembre 2015].
- ↑ «Human African Trypanosomiasis: number of new cases falls to historical low in 50 years». Arxivat de l'original el 25 octubre 2013.
- ↑ 64,0 64,1 Hotez, Peter; Ottesen, Eric; Fenwick, Alan; Molyneux, David «The neglected tropical diseases: the ancient afflictions of stigma and poverty and the prospects for their control and elimination». Advances in Experimental Medicine and Biology, 582, 01-01-2006, pàg. 23–33. DOI: 10.1007/0-387-33026-7_3. ISSN: 0065-2598. PMID: 16802616.
- ↑ Payne, Lara; Fitchett, Joseph R. «Bringing neglected tropical diseases into the spotlight». Trends in Parasitology, 26, 9, 01-09-2010, pàg. 421–423. DOI: 10.1016/j.pt.2010.06.002. ISSN: 1471-5007. PMID: 20591739.
- ↑ 66,0 66,1 Weiss MG «Stigma and the social burden of neglected tropical diseases» (en anglès). PLOS Neglected Tropical Diseases, 2, maig 2008, pàg. e237. DOI: 10.1371/journal.pntd.0000237 [Consulta: 19 març 2020].
- ↑ Weiss, Mitchell G. «Stigma and the social burden of neglected tropical diseases». PLoS neglected tropical diseases, 2, 5, 01-01-2008, pàg. e237. DOI: 10.1371/journal.pntd.0000237. ISSN: 1935-2735. PMC: 2359851. PMID: 18478049.
- ↑ «Subscribe to read». [Consulta: 5 maig 2018].
- ↑ 69,0 69,1 Trouiller, Patrice; Olliaro, Piero; Torreele, Els; Orbinski, James; Laing, Richard; Ford, Nathan «Drug development for neglected diseases: a deficient market and a public-health policy failure». Lancet, 359, 9324, 22-06-2002, pàg. 2188–2194. DOI: 10.1016/S0140-6736(02)09096-7. ISSN: 0140-6736. PMID: 12090998.
- ↑ Colatrella, B. «The Mectizan Donation Program: 20 years of successful collaboration – a retrospective». Annals of Tropical Medicine and Parasitology, 102 Suppl 1, 01-09-2008, pàg. 7–11. DOI: 10.1179/136485908X337418. ISSN: 0003-4983. PMID: 18718147.
- ↑ Hotez, Peter J. «Neglected Parasitic Infections and Poverty in the United States». PLOS Negl Trop Dis, 8, 9, 04-09-2014, pàg. e3012. DOI: 10.1371/journal.pntd.0003012. ISSN: 1935-2735. PMC: 4154650. PMID: 25188455.
- ↑ World Health Organization (WHO) (2015): Water Sanitation and Hygiene for accelerating and sustaining progress on Neglected Tropical Diseases. A global strategy 2015 – 2020 Arxivat 2015-09-25 a Wayback Machine.. Geneva, Switzerland, p. 26
- ↑ Kirchhoff, Louis V. «American Trypanosomiasis (Chagas' Disease) – A Tropical Disease Now in the United States». New England Journal of Medicine, 329, 9, 26-08-1993, pàg. 639–644. DOI: 10.1056/NEJM199308263290909. ISSN: 0028-4793. PMID: 8341339.
- ↑ 74,0 74,1 Molyneux DH «"Neglected" diseases but unrecognised successes—challenges and opportunities for infectious disease control». Lancet, 364, 9431, 2004, pàg. 380–3. DOI: 10.1016/S0140-6736(04)16728-7. PMID: 15276399.
- ↑ «Deworm the World: the evidence for school-based deworming». Arxivat de l'original el 14 gener 2013.
- ↑ 76,0 76,1 «Socioeconomic aspects of neglected tropical diseases». Lancet, 375, 9710, gener 2010, pàg. 239–47. DOI: 10.1016/S0140-6736(09)61422-7. PMID: 20109925.
