Història de la medicina


La història de la medicina és la branca de la història dedicada a l'estudi dels coneixements i pràctiques mèdiques al llarg del temps. Des dels seus orígens, els humans han intentat explicar la realitat i els esdeveniments transcendentals que s'hi produeixen, com la vida, la mort o la malaltia. Les primeres civilitzacions i cultures humanes basaren la seva pràctica mèdica en dos pilars aparentment oposats: un empirisme primitiu i de caràcter pragmàtic (aplicat fonamentalment a l'ús d'herbes o remeis obtinguts de la natura) i una medicina magicoreligiosa, que recorria als déus per intentar comprendre l'inexplicable. Amb Alcmeó de Crotona, l'any 500 aC, començà una nova etapa basada en la techné ("tècnica"), definida per la convicció que la malaltia es produïa per una sèrie de fenòmens naturals susceptibles de ser modificats o revertits. Aquesta fou la llavor de la medicina moderna, tot i que al llarg dels dos mil·lennis següents sorgiren molts altres corrents (mecanicisme, vitalisme, etc.) i s'incorporaren models mèdics procedents d'altres cultures amb una llarga tradició mèdica, com ara la xinesa. A finals del segle xix, els metges francesos Auguste Bérard i Adolphe-Marie Gubler resumiren el paper de la medicina fins aquell moment: "Curar poques vegades, alleujar sovint, consolar sempre."

La medicina del segle xx, impulsada pel desenvolupament científic i tècnic, s'anà consolidant com una disciplina més resolutiva, però sense deixar de ser el fruit sinèrgic de les pràctiques mèdiques experimentades fins aleshores. La medicina científica, la basada en proves, es basa en un paradigma fonamentalment biologicista, però admet i proposa un model de salut-malaltia determinat per factors biològics, psicològics i socioculturals.[1]
Orígens de la medicina[modifica]

Per parlar dels orígens de la medicina, abans cal parlar de les traces deixades per les malalties en les restes humanes més antigues conegudes i, en la mesura del possible, de les petges que l'activitat mèdica hauria pogut deixar en elles. Marc Armand Ruffer, metge i arqueòleg britànic, definí la paleopatologia com la ciència de les malalties que es poden observar en restes humanes de gran antiguitat. Entre les patologies diagnosticades en restes d'éssers humans datats del neolític hi ha anomalies congènites com l'acondroplàsia, malalties endocrines (gegantisme, nanisme, acromegàlia, gota), malalties degeneratives (artritis, espondilosi) i fins i tot alguns tumors (osteosarcomes, identificats principalment a restes òssies).
Entre els vestigis arqueològics dels primers Homo sapiens són rars els individus de més de cinquanta anys, de manera que són escasses les proves de malalties degeneratives o relacionades amb l'edat. En canvi, són abundants les troballes relacionades amb malalties o processos traumàtics, fruit d'una vida a l'aire lliure i en un entorn poc domesticat.
L'excepció d'aquesta norma és la tuberculosi, considerada per diversos autors com la malaltia humana més antiga coneguda. Una de les hipòtesis més acceptades sobre el sorgiment del micobacteri (el bacteri causant d'aquesta malaltia) postula que un avantpassat comú denominat Mycobacterium archaicum, un bacteri lliure, hauria donat origen als micobacteris moderns, incloent-hi Mycobacterium tuberculosis.[2] La mutació s'hauria produït durant el Neolític, en relació amb la domesticació de bòvids a Àfrica. Les primeres proves de tuberculosi en humans han estat trobades en restes òssies del Neolític, en un cementiri proper a Heidelberg, suposadament pertanyents a un adult jove, i datades a aproximadament l'any 5000 aC.[3] També s'han trobat indicis de tuberculosi en mòmies egípcies datades entre els anys 3000 i 2400 aC.[4]

Pel que fa als primers tractaments mèdics dels quals es té constància, cal destacar la pràctica de la trepanació (perforació dels ossos del cap per accedir a l'encèfal). S'han fet troballes arqueològiques de cranis amb signes evidents de trepanació datats a aproximadament l'any 3000 aC, en què es postula la supervivència del pacient després de la intervenció. Les més antigues han estat descobertes a la conca del Danubi, però hi ha hagut troballes similars en excavacions de Dinamarca, Polònia, França, el Regne Unit, Suècia, Espanya o el Perú.
L'etnologia, d'altra banda, extrapola els descobriments realitzats en cultures i civilitzacions preindustrials que han aconseguit sobreviure fins a l'actualitat per comprendre o deduir els models culturals i conductuals de les primeres societats humanes. En general, les societats nòmades, recol·lectores i caçadores no tenen la figura especialitzada del sanador i qualsevol membre del grup pot exercir aquesta funció, de manera principalment empírica. En canvi, les societats establertes, que han abandonat patrons transhumants i que comencen a aprofitar i modificar l'entorn en favor seu, tendeixen a especialitzar un membre del grup en funcions de bruixot, xaman o sanador, sovint revestit d'algun poder o influència divina.
Aquests sanadors solen ocupar una posició social privilegiada i en molts casos es "subespecialitzen" per tractar diferents malalties, com en els asteques, que tenien un metge xaman (ticitl) més versat en procediments màgics, el teomiquetzan, expert sobretot en ferides i traumatismes produïts en combat, i la tlamatlquiticitl, llevadora encarregada de supervisar els embarassos.
D'altra banda, les societats primitives solen considerar el malalt com un "impur", especialment davant de processos patològics incomprensibles, buscant una explicació divina com a causa d'aquests processos. El malalt ho és perquè ha transgredit algun tabú que ha molestat alguna deïtat, patint el "càstig" corresponent en forma de malaltia.[5]
L'evolució de la medicina en aquestes societats arcaiques troba la seva màxima expressió en les primeres civilitzacions humanes: Mesopotàmia, l'antic Egipte, l'Amèrica precolombina, l'Índia i la Xina. En aquestes cultures s'expressava aquest doble vessant, empíric i màgic, característic de la medicina primitiva.
Mesopotàmia[modifica]

La "terra entre dos rius" albergà des del neolític algunes de les primeres i més importants civilitzacions humanes (sumèria, acàdia, assíria i babilònia). A voltants del 4000 aC s'establiren les primeres ciutats sumèries en aquest territori, i durant més de tres mil anys prosperaren aquestes quatre cultures, caracteritzades per l'ús d'un llenguatge escrit (cuneïforme) que s'ha conservat fins a l'actualitat en nombroses plaquetes i gravats. És precisament aquesta capacitat de transmissió de la informació científica, social i administrativa per mitjà d'un sistema perdurable la que determinà el desenvolupament cultural dels primers assentaments sumeris, i permeté als historiadors posteriors reconstruir-ne el llegat.
El principal testimoni de la forma de vida de les civilitzacions mesopotàmiques es troba al codi d'Hammurabi, una recopilació de lleis i normes administratives recollides pel rei babiloni Hammurabi, tallada en un bloc de diorita d'uns 250 cm d'alçada per 190 cm de base i col·locada al temple de Sippar.[6] En aquest codi es determinen al llarg de tretze articles les responsabilitats en què incorren els metges en l'exercici de la seva professió, així com els càstigs fixats en cas de mala praxi.
Gràcies a aquest text i a un conjunt d'unes 30.000 plaquetes recopilades per Assurbanipal (669-626 aC) procedents de la biblioteca descoberta a Nínive per Austen Henry Layard el 1841, s'ha pogut intuir la concepció de la salut i la malaltia en aquest període, així com les tècniques mèdiques emprades pels seus professionals de la salut. De totes aquestes plaquetes, unes 800 estan dedicades específicament a la medicina, i entre elles es troba la descripció de la primera recepta coneguda.[7] El més destacat és la intricada organització social al voltant de tabús i obligacions religioses i morals, que determinaven el destí de l'individu. Prevalia una concepció sobrenatural de la malaltia, que era considerada un càstig diví imposat per diferents dimonis per haver trencat algun tabú. Així doncs, el primer que havia de fer el metge era identificar quin dels aproximadament 6.000 possibles dimonis era la causa del problema. Per fer-ho, utilitzaven tècniques endevinatòries basades en l'estudi del vol de les aus, de la posició dels astres o del fetge d'alguns animals.[8] La malaltia era denominada shêrtu, un mot assiri que també significava "pecat", "impuresa moral", "ira divina" i "càstig".
Qualsevol déu podia provocar la malaltia mitjançant la intervenció directa, l'abandonament de l'home a la seva sort, o a través d'encanteris realitzats per fetillers. Durant la curació, tots aquests déus podien ser invocats i requerits per mitjà d'oracions i sacrificis perquè retiressin la seva influència nociva i permetessin la curació del malalt. D'entre tot el panteó de déus, Ninazu era conegut com "el senyor de la medicina" per la seva especial relació amb la salut.
El diagnòstic incloïa, doncs, una sèrie de preguntes rituals per determinar l'origen del mal:
| « | Has enemistat el pare contra el fill? O el fill contra el pare? Has mentit? Has enganyat en el pes de la balança? | » |
Els tractaments no escapaven a aquest patró cultural: exorcismes, pregàries i ofrenes eren rituals de curació frequents que intentaven posar en relació el pacient amb la divinitat o alliberar-lo del dimoni que l'assetjava. Tanmateix, també cal destacar un important arsenal herbari recollit en diverses plaquetes: unes dues-centes cinquanta plantes curatives hi són llistades, així com l'ús d'alguns minerals i de diverses substàncies d'origen animal.[9]
El nom genèric del metge era asû, però se'n poden trobar algunes variants, com el bârû, o endevinaire encarregat de l'interrogatori ritual; l'âshipu, especialitzat en exorcismes; o el gallubu, cirurgià-barber de casta inferior que anticipa la figura del barber medieval europeu, i que té homòlegs en altres cultures (com el tepatl asteca). Aquest metge s'encarregava de senzilles operacions quirúrgiques (extracció de dents, drenatge d'abscessos, flebotomies, etc.).
Al museu del Louvre es pot contemplar un segell babiloni d'alabastre de més de 4.000 anys d'antiguitat amb una llegenda en què es menciona el primer nom conegut d'un metge: Oh, Edinmungi, servidor del déu Girra, protector de les parteres, Ur-Lugal-edin-na, el metge, és el teu servidor![10] Aquest segell, emprat per a signar documents i receptes, representa dos ganivets envoltats de plantes medicinals.
La invasió persa de l'any 539 aC marcà la fi de l'Imperi Babiloni, però hi hagué una altra gran civilització del Pròxim Orient antic amb un llenguatge escrit i una cultura mèdica notablements avançats: l'egípcia.
Antic Egipte[modifica]
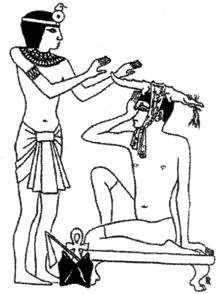
Durant els tres mil·lennis llargs d'història de l'antic Egipte es desenvolupà una llarga, variada i fructífera tradició mèdica. Heròdot arribà a denominar els egipcis com el poble dels "saníssims", a causa del notable sistema sanitari públic que tenien i a l'existència "d'un metge per cada malaltia" (primera referència a l'especialització en camps mèdics). A l'Odissea d'Homer es diu d'Egipte que és un país "la terra fèrtil del qual produeix moltíssims fàrmacs" i on "tots els homes són metges".[11] La medicina egípcia mantenia en bona part una concepció màgica de la malaltia, però començà a desenvolupar un interès pràctic per camps com l'anatomia, la salut pública o el diagnòstic clínic, que suposaren un avenç important en la manera de comprendre les malalties.
El clima egipci ha afavorit la conservació de nombrosos papirs amb referències mèdiques, redactats amb escriptura jeroglífica (hierós, "sagrat"; i glypho "gravar", és a dir, "les paraules sagrades") o hieràtica:
- Els papirs de Ramesseum (1900 aC), en què es descriuen receptes i fórmules màgiques.
- El papir de Kahun (1850 aC), que tracta de matèries tan diverses com l'obstetrícia, la veterinària o l'aritmètica.
- El papir Ebers (1550 aC), un dels més importants i més llargs documents escrits trobats a l'antic Egipte; mesura més de vint metres de llargada i uns trenta centímetres d'alt, i conté 877 apartats que descriuen nombroses malalties en diversos camps de la medicina, com l'oftalmologia, la ginecologia, la gastroenterologia, etc., i les seves prescripcions corresponents. Aquest papir inclou la primera referència escrita als tumors.
- El papir Edwin Smith (1650 aC), de contingut fonamentalment quirúrgic. La informació mèdica continguda al papir Edwin Smith inclou l'examen, el diagnòstic, el tractament i el pronòstic de nombroses patologies, amb una especial atenció a diverses tècniques quirúrgiques i descripcions anatòmiques, obtingudes durant els processos d'embalsamament i momificació dels cadàvers.
- El papir Hearst (1550 aC), que conté descripcions mèdiques, quirúrgiques i algunes fórmules magistrals.
- El papir de Londres (1350 aC), on es barregen receptes i rituals màgics.
- Els papirs de Berlín (el "llibre del cor") (1300 aC), que detallen amb bastant exactitud algunes patologies cardíaques.
- El papir mèdic Chester Beatty (1300 aC), un receptari variat.[12]
- El papir Carlsberg (1200 aC), de temàtica obstètrica i oftalmològica.
Entre les nombroses descripcions anatòmiques que ofereixen els textos egipcis cal destacar les que concerneixen el cor i el sistema circulatori, recollides al tractat El secret del metge: coneixement del cor, inclòs al papir Edwin Smith:
| « | El cor és una massa de carn, origen de la vida i centre del sistema vascular (...) A través del pols, el cor parla pels vasos a tots els membres del cos. | » |

Les primeres referències pertanyen a l'època monàrquica primerenca (2700 aC). Segons Manethó, sacerdot i historiador egipci, Atotis o Aha, faraó de la primera dinastia, practicà l'art de la medicina, i escrigué tractats sobre la tècnica d'obrir els cossos. També daten d'aquesta època els escrits d'Imhotep, visir del faraó Djoser, sacerdot, astrònom, metge i primer arquitecte de qui es té notícia.[13] Tal fou la seva fama com a sanador que acabà sent deïficat, sent considerat el déu egipci de la medicina. Altres metges cèlebres de l'imperi antic (del 2500 al 2100 aC) foren Sachmet (metge del faraó Sahure, o Nesmenau, director d'una de les "cases de la vida", temples dedicats a la protecció espiritual del faraó però també protohospitals en què s'ensenyava als alumnes de medicina mentre es parava atenció als malalts.
Diversos déus vetllen per l'exercici de la medicina: Thoth, déu de la saviesa; Sekhmet, deessa de la misericòrdia i la salut; Duau i Horus, protectors dels especialistes en medicina ocular; Toeris, Heget i Neith, protectores de les embarassades al moment del part, o el mateix Imhotep després de ser divinitzat.
El papir Ebers descriu tres tipus de metges a la societat egípcia: els sacerdots de Sekhment, mediadors amb la divinitat i coneixedors d'una ampla varietat de drogues, els metges civils (sun-nu) i els mags, capaços de realitzar curacions màgiques. Una classe d'ajudant denominats ut, que no eren considerats sanadors, assistien en gran nombre la casta mèdica, representant una forma primerenca d'infermeria.
Existeix constància d'institucions mèdiques a l'antic Egipte com a mínim a partir de la primera dinastia. En aquestes institucions, ja a la dinovena dinastia, els seus empleats disposaven de certs avantatges (assegurança mèdica, pensions i llicència per malaltia), i el seu horari laboral era de vuit hores.[14]
També fou egípcia la primera metgessa coneguda, Peseshet, que exercí la seva activitat durant la quarta dinastia d'Egipte; a més del seu rol de supervisió, Peseshet avaluava llevadores a una escola mèdica de Sais.[15]
Medicina hebrea[modifica]
La major part del coneixement que es té de la medicina hebrea durant el mil·lenni I aC prové de l'Antic Testament de la Bíblia.
S'hi citen diverses lleis i rituals relacionats amb la salut, com ara l'aïllament de persones infectades,
| « | El qui està malalt de lepra anirà amb la roba esquinçada, la cabellera deslligada, un tapaboques a la cara i cridarà: "Impur, impur!" Mentre li duri el mal, serà ritualment impur. Com a impur, viurà aïllat fora del campament. [Lv 13:45-46] | » |
rentar-se després de manipular cossos difunts
| « | Qui toqui un cadàver humà, quedarà ritualment impur durant set dies. Els dies tercer i setè es purificarà amb aquella aigua, i el setè dia quedarà pur; però si no compleix aquest ritu els dies tercer i setè, restarà en estat d'impuresa ritual.[Nm 19:11-12] | » |
i l'enterrament dels excrements lluny dels habitatges.[16]
| « | Tingues fora del campament un indret per a fer-hi les teves necessitats. Porta una paleta en el teu equip. Quan surtis a fer les teves necessitats, obre un clot i després cobreix amb terra els excrements.[Dt 23:13-14] | » |
Els mandats inclouen profilaxi i supressió d'epidèmies, supressió de malalties venèries i prostitució, cura de la pell, banys, alimentació, habitatge i robes, regulació del treball, sexualitat, disciplina, etc.[17]
Molts d'aquests mandats tenen una base més o menys irracional, com ara la circumcisió, la suposada impuresa de les parteres o la impuresa de la dona durant la menstruació,
| « | Quan una dona doni a llum un nen, quedarà ritualment impura durant set dies, igual que si tingués la regla. En complir-se el dia vuitè, circumcidaran el nen. La partera restarà encara trenta-tres dies a casa esperant el temps de purificar-se de la sang. No podrà tocar cap cosa sagrada ni entrarà al santuari, fins que es compleixin els dies de la seva purificació.[Lv 12:2-43] | » |
les lleis relatives a l'alimentació (prohibició de la sang i del porc),
| « | A tot arreu on habitareu, no heu de menjar mai sang, ni d'ocells ni d'altres animals. Perquè tothom qui mengi gens de sang serà exclòs del seu poble.[Lv 7:26-27] | » |
| « | Però, pel que fa als animals remugants i als que tenen la peülla partida, no en menjareu els següents, que heu de considerar impurs:
[...] El porc, que té la peülla partida però no és remugant. No mengeu la carn d'aquests animals ni toqueu els seus cadàvers. Considereu-los impurs.[Lv 11:1-8] |
» |
el descans del Sàbat,
| « | Tens sis dies per a treballar, però el setè dia és dissabte, dia de repòs amb aplec sagrat. No feu cap treball. És dia de repòs dedicat al Senyor arreu on habiteu.[Lv 7:26] | » |
l'aïllament dels malalts de gonorrea [Lv 15:1-15] i de lepra, [Lv 13:1-23] i la higiene de la llar.[18]
El monoteisme hebreu va fer que la medicina fos teúrgica: Jahvè era el responsable tant de la salut com de la malaltia. El monoteisme en general significa un avanç: facilitar el desenvolupament de la ciència en concentrar l'home en una sola idea. Va acabar amb la noció d'un déu per a cada fenomen de la naturalesa i cada circumstància de la vida com ho postulava el politeisme. Això va permetre l'estudi i la indagació de l'origen de cada cosa.
La malaltia pot ser també una prova divina com en el cas de Job
| « | L'Acusador es va retirar de la presència del Senyor i va afligir Job amb una úlcera maligna que l'afectà de cap a peus.[Jb 2:7] | » |
Els hebreus van adoptar preceptes mèdics dels pobles amb els quals van tenir contacte: Mesopotàmia, Egipte i Grècia.
En el Talmud es parla del nombre total d'ossos de l'home. Els hebreus van notar que en l'home faltava el bàcul (l'os intern del penis) típic en tots els animals mascles.[19]
El metge era anomenat rophe, i el circumcidador era l'Uman.
Índia[modifica]

Cap a l'any 2000 aC a la ciutat de Mohenjo-Daro (en l'actual Pakistan), totes les cases disposaven de bany i moltes d'elles també posseïen latrines. Aquesta ciutat és considerada la més avançada de l'antiguitat pel que fa a la qüestió de la higiene. Aquesta cultura de la vall de l'Indus (Pakistan) va desaparèixer sense deixar herència a les cultures posteriors de l'Índia.
El període vèdic (entre el segle XVI aC i el segle vii aC) fou una era de migracions i guerres, que va deixar textos com el Rig-veda (el text més antic de l'Índia, datat a mitjans del mil·lenni II aC), però demostra l'absència completa de coneixement mèdic.
En el període brahmànic (segle vi aC a segle X dC) es van formular les bases d'un sistema mèdic. Les malalties eren enteses pels hinduistes com a karma, un càstig dels déus per les activitats de la persona. Però, malgrat el seu component màgic-religiós, la medicina hinduista ayurvèdica va realitzar algunes aportacions a la medicina en general, com per exemple, el descobriment que l'orina dels pacients diabètics és més dolça que la dels pacients que no pateixen aquesta patologia.
Per poder diagnosticar una malaltia, els metges ayurvèdics realitzaven una exploració minuciosa als pacients, en la qual s'incloïa la palpació i l'auscultació. Un cop emès el diagnòstic, el metge donava una sèrie d'indicacions dietètiques.
Els dos textos més famosos de la medicina tradicional índia (ayurveda) són el Caraka Saṃhitā (segle ii aC) I el Suśruta Saṃhitā (segle iii).
La primera escola, Caraka, es basa en la mitologia, ja que diu que una divinitat va baixar a la terra i en trobar-se amb tantes malalties va deixar un escrit sobre com prevenir-les i tractar-les. Més endavant aquesta escola es basaria en la creença que ni la salut ni la malaltia són part del que les persones han de viure i que amb esforç la vida es pot allargar. Aquesta escola és semblant a la medicina moderna en l'àmbit de tractar les malalties cròniques. Un dels majors esforços d'aquesta escola era mantenir la salut del cos i la ment, ja que, segons les seves creences, es trobaven en constants comunicació.
Segons Caraka, ni la salut ni la malaltia estan predeterminades (la qual cosa contradeia la doctrina del karma predominant en l'hinduisme de l'època), i la vida pot ser allargada amb una mica d'esforç.
La segona escola, Suśruta, va basar els seus coneixements en especialitats, tècniques conformades per guarir, millorar i allargar la vida de les persones.
L'ayurveda comprèn vuit disciplines diferents:
- Kayachikitsa (medicina interna)
- Shalyachikitsa (cirurgia i anatomia)
- Shalakyachikitsa (otorrinolaringologia)
- Kaumarabhritya (pediatria)
- Bhutavidya (psiquiatria)
- Agada tantra (toxicologia)
- Rasayana (ciència del rejoveniment)
- Vajikarana (ciència de la fertilitat)
A més de l'aprenentatge d'aquestes vuit disciplines, l'Ayurveda exigia el coneixement de deu arts indispensables per a la preparació i aplicació de les medicines. Aquestes eren:
- Destil·lació
- Habilitats operatives
- Cuina
- Horticultura
- Metal·lúrgia
- Manufactura del sucre
- Farmàcia
- Anàlisi i separació de minerals
- Composició de metalls
- Preparació d'àlcalis.
Els ensenyaments de determinades matèries es realitzaven durant la instrucció de les matèries clíniques més importants. Per exemple, l'ensenyament d'anatomia era part de l'ensenyament de cirurgia, l'aprenentatge d'embriologia era part de l'entrenament en pediatria i obstetrícia, i el coneixement de fisiologia i patologia es derivava de l'ensenyament de les assignatures clíniques.
En finalitzar la iniciació, el guru es dirigia en un to solemne als seus estudiants per encaminar-los cap a una vida de castedat, honestedat i en el vegetarianisme. Amb uns preceptes molt semblants als del Jurament Hipocràtic. S'esperava de l'estudiant que:
- Es dediqués en cos i ànima als malalts.
- No traís cap pacient en benefici propi.
- Es vestís de forma modesta i que evités donar-se la beguda.
- Tingués autocontrol i que moderés les seves paraules.
- Constantment s'esforcés a millorar el seu coneixement i les seves habilitats tècniques.
- Fos amable i modest a casa del malalt, prestant la màxima dedicació al pacient.
- No difongués dades sobre el malalt o la seva família.
- Si no preveia la curació, que s'ho guardés per a si mateix per no causar mal als parents pròxims.
La durada de la formació es creu que era de set anys. Abans de la graduació, l'estudiant havia de passar un examen i posteriorment el metge no deixava de formar-se gràcies als textos, a les observacions directes (pratyaksha) i a la inferència (anumana). A més, els vaidyas concertaven reunions on s'intercanviaven les seves pròpies experiències. Tot això sense deixar de valorar altres remeis atípics com aquells que provenien de la gent de les muntanyes i dels boscos, o dels pastors.
L'any 2001 un grup d'arqueòlegs va descobrir restes de la civilització de la vall de l'Indus, a Mehrgarh (Pakistan), aproximadament de l'any 3300 aC. En ells es van trobar indicis de coneixements de medicina i d'odontologia.
Antiga Xina[modifica]
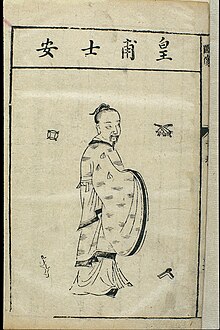
La Xina també ha desenvolupat un gran corpus de medicina tradicional. Gran part de la filosofia de la medicina tradicional xinesa deriva d'observacions empíriques de la malaltia feta per metges taoistes i reflecteix la creença xinesa clàssica que les experiències humanes individuals expressen principis causals eficaços en l'entorn en totes les escales. Aquests principis causals, siguin materials, essencials, o místics, es correlacionen com l'expressió de l'ordre natural de l'univers.
El text fundacional de la medicina xinesa és el Huangdi Neijing (Cànon intern de l'Emperador Groc), escrit entre els segles V i III aC[20] Prop de la fi del segle ii, durant la dinastia Han, Zhang Zhongjing, va escriure un Tractat sobre els danys pel fred, que conté la primera referència coneguda al Huangdi Neijing. La Dinastia Jin fou practicant i defensora de l'acupuntura i la moxa; Huangfu Mi (215-282) també cita l'Emperador Groc en el seu Jiayi jing, c. 265. Durant la dinastia Tang, la Suwen fou ampliada i revisada, i ara és la millor representació existent de les arrels fundacionals de la medicina tradicional xinesa. La medicina tradicional xinesa que es basa en l'ús de les herbes medicinals, acupuntura, massatges i altres formes de teràpia s'ha practicat a la Xina durant milers d'anys.
Al segle xviii, durant la dinastia Qing, hi va haver una proliferació de llibres de divulgació, així com enciclopèdies més avançades en la medicina tradicional. Els missioners jesuïtes van introduir la ciència i la medicina occidental a la cort reial, però els metges xinesos no els van fer cas.[21]
Finalment, al segle xix, la medicina occidental es va introduir en l'àmbit local per part dels metges missioners cristians de la Societat Missionera de Londres (Gran Bretanya), l'església metodista (Gran Bretanya) i l'Església Presbiteriana (EUA). Benjamin Hobson (1816-1873) el 1839, va establir una exitosa clínica Wai Ai a Guangzhou, Xina.[22] La Facultat de Medicina per la Xina de Hong Kong va ser fundada el 1887 per la Societat Missionera de Londres, i el seu primer graduat (en 1892) fou Sun Yat-sen, que més tard va dirigir la Revolució Xinhai. La Facultat de Medicina per la Xina de Hong Kong fou la precursora de l'Escola de Medicina de la Universitat de Hong Kong, que va començar el 1911.
A causa del costum social que els homes i les dones no havien d'estar a prop l'un a l'altre, les dones de la Xina van ser reticents a ser tractades per metges homes. Els missioners enviaren metgesses com la doctora Mary Hannah Fulton (1854-1927). Amb el suport de la Junta de Missions Estrangeres de l'Església Presbiteriana (EUA) el 1902 va fundar la primera escola de medicina per a les dones a la Xina, el Col·legi Mèdic Hackett per a la Dona, a Guangzhou.[23]
Antiga Grècia i Imperi Romà[modifica]

Al voltant de 800 aC Homer a La Ilíada dona descripcions de tractament de ferides pels dos fills d'Asclepi, els admirables metges Podaliri i Macàon i un metge en funcions, Pàtrocle. A causa que Macàon està ferit i Podaliri està en combat Eurípil demana a Pàtrocle el següent:
| « | extreure aquesta fletxa de la meva cuixa, rentar la fosca sang amb aigua tèbia i estendre ungüent calmant en la ferida | » |
| — Homer, Ilíada, llibre XI vv. 829-830 | ||
Asclepi, com Imhotep, es converteix en déu de la curació a través del temps. Els temples dedicats al déu sanador - Asclepi, coneguts com a asclepieia (grec antic: Ἀσκληπιεῖα, sing. Ἀσκληπιεῖον, Asclepieion), funcionaven com a centres d'atenció mèdica, prognosi i curació.[24] En aquests santuaris, els pacients podrien entrar en un estat de somni del somni induït conegut com a enkoimesis (ἐγκοίμησις) no molt diferent de l'anestèsia, en el qual qualsevol dels dos rebia l'orientació de la deïtat en un somni o es curava amb cirurgia.[25] Asclepeia proporcionat espais acuradament controlats que conduïen a la curació i complien diversos dels requisits de les institucions creades per a la curació.[24]A l'Asclepieion d'Epidaure, tres plaques de marbre grans, datades al 350 aC, preserven els noms, les històries de casos, les queixes i les cures d'uns 70 pacients que van acudir al temple amb un problema i el van vessar allà. Algunes de les cures quirúrgiques enumerades, com ara l'obertura d'un abscés abdominal o l'extracció de material estrany traumàtic, són versemblants i poden haver passat realment, però amb el pacient en un estat d'enkoimesis induïda amb l'ajuda de substàncies soporíferes com l'opi.[25]
La primera escola de medicina grega coneguda va obrir les seves portes a Cnidos el 700 abans de Crist. Alcmeó, autor de la primera obra anatòmica, va treballar en aquesta escola, i va ser aquí on es va establir la pràctica d'observació dels pacients. Com va ser el cas d'altres indrets, els antics grecs van desenvolupar un sistema de medicina humoral on el tractament tractava de restablir l'equilibri dels humors dins del cos.
Hipòcrates[modifica]



Una figura destacada en la història de la medicina fou el metge Hipòcrates de Cos (c. 460 – c. 370 aC), considerat el "pare de la medicina occidental".[27][28] El Corpus hipocràtic és una col·lecció de prop de setanta treballs mèdics primerencs de l'antiga Grècia fortament associats amb Hipòcrates i els seus estudiants. Hipòcrates va inventar també el jurament hipocràtic per als metges, que segueix sent rellevant i en ús avui en dia.
Hipòcrates i els seus seguidors van ser els primers a descriure moltes malalties i condicions mèdiques. Se li atribueix la primera descripció de l'acropàquia dels dits, un signe diagnòstic important en la malaltia pulmonar supurativa crònica, el càncer de pulmó i la cardiopatia cianòtica. Per aquesta raó l'acropàquia també es coneix de vegades com a hipocratisme digital. Hipòcrates també va ser el primer metge a descriure la fàcies hipocràtica a Prognosi. Shakespeare al·ludeix a aquesta descripció en escriure sobre la mort de Falstaff a l'acte II, escena III. d'Enric V.
Hipòcrates va començar a classificar les malalties com a agudes, cròniques, endèmiques i epidèmiques, i a utilitzar termes com "exacerbació, recaiguda, resolució de crisi, paroxisme,[29] pic, i convalescència."[30][31][32] Una altra de les principals contribucions d'Hipòcrates es pot trobar en les seves descripcions de la simptomatologia, els signes físics, el tractament quirúrgic i el pronòstic de l'empiema toràcic (pleuritis purulenta), és a dir la supuració de la mucosa de la cavitat toràcica. Els seus ensenyaments segueixen sent rellevants per als actuals estudiants de medicina pulmonar i cirurgia. Hipòcrates va ser el primer a documentar la cirurgia toràcica i les seves conclusions segueixen sent vàlides.
Algunes de les tècniques i teories desenvolupades per Hipòcrates ara es duen a la pràctica pels camps de la medicina ambiental i integrativa. Aquestes inclouen el reconeixement de la importància de tenir una història completa que inclogui exposicions ambientals, així com els aliments consumits pel pacient, que podrien tenir un paper en la seva malaltia.
Heròfil de Calcedònia i Erasístrat[modifica]


Dos grans alexandrins van establir les bases per a l'estudi científic de l'anatomia i la fisiologia, Heròfil de Calcedònia i Erasístrat.[33] Altres cirurgians alexandrins van contribuir amb l'hemostàsia, litotomia, operacions d'hèrnies, cirurgia oftàlmica, cirurgia plàstica, mètodes de reducció de les dislocacions i fractures, traqueotomia, i l'ús de la mandràgora com a anestèsia. Les poques coses que sabem d'ells provenen de Cels i Galè de Pèrgam (grec: Γαληνός)[34]
Heròfil de Calcedònia, que treballava a l'escola de medicina d'Alexandria, situava la intel·ligència al cervell, i connectada al sistema nerviós per al moviment i la sensació. Heròfil també va distingir entre venes i artèries, assenyalant que aquestes últimes donaven el pols mentre que les primeres no ho fan. Ell i el seu contemporani, Erasístrat de Quios, investigaren el paper de les venes i els nervis, i assenyalaren els seus cursos a través del cos. Erasístrat relacionava l'augment de la complexitat de la superfície del cervell humà en comparació amb altres animals amb la seva superior intel·ligència. De vegades emprava experiments per continuar la seva investigació, alhora que pesava diverses vegades un ocell engabiat, i prenia nota de la seva pèrdua de pes entre els intervals d'alimentació. A la fisiologia d'Erasístrat, l'aire entra al cos, és inhalat a continuació, pels pulmons cap al cor, on es transforma en esperit vital, i després és bombejat per les artèries de tot el cos. Una mica d'aquest esperit vital arriba al cervell, on es transforma en esperit animal, que després es distribueix pels nervis.[35]
Galè[modifica]

Galè de Pèrgam fou un dels més grans cirurgians del món antic i realitzà moltes operacions, incloses audaces cirurgies als ulls i al cervell - que no es van intentar de nou durant gairebé dos mil·lennis -. Més tard, a l'Europa medieval, els escrits de Galè sobre l'anatomia es van convertir en el pilar del currículum universitari del metge medieval; però van sofrir molt d'estasi i estancament intel·lectual. En la dècada del 1530, però, l'anatomista i metge belga Andreas Vesalius va dur a terme un projecte de traduir molts dels textos grecs de Galè al llatí. L'obra més famosa de Vesali, De humani corporis fabrica, estava molt influenciada per l'escriptura i la forma galènica.[36] Les obres de Galè foren considerades com a autoritat fins ben entrada l'edat mitjana.
Contribucions romanes[modifica]

Els romans va inventar nombrosos instruments quirúrgics, incloent-hi els primers instruments exclusius de les dones,[37] així com els usos quirúrgics del fòrceps, bisturí, cauteri, tisores de pales en creu, la sutura quirúrgica, la sonda i els espèculums.[38][39] Els romans també van realitzar cirurgia de cataractes.[40]
Medicina romana d'Orient[modifica]

La medicina romana d'Orient abasta les pràctiques mèdiques comuns de l'Imperi Romà d'Orient entre el 400 dC i el 1453 dC. Fou notable per la construcció de la base de coneixement desenvolupada pels seus predecessors grecoromans. En preservar les pràctiques mèdiques de l'antiguitat, la medicina romana d'Orient influencià la medicina islàmica, i també va fomentar el renaixement occidental de la medicina durant l'època del Renaixement.
Els metges romans d'Orient sovint compilaren i estandarditzaren el coneixement mèdic en llibres de text. Els seus registres tendien a incloure tant les explicacions de diagnòstic com dibuixos tècnics. L'obra De Re Medica Libri Septem, escrita pel metge Pau d'Egina, va sobreviure com una font particularment profunda de coneixement mèdic. Aquest compendi, escrit al segle vii, es va mantenir en ús com a llibre de text estàndard durant els següents 800 anys.
L'antiguitat tardana va marcar el començament d'una revolució en la ciència mèdica, i els registres històrics sovint esmenten hospitals civils (tot i que hi ha registres sobre medicina del camp de batalla i triatge en temps de guerra ja abans de la Roma Imperial). Constantinoble es va destacar com un centre de medicina durant l'edat mitjana, fet que va ser ajudat per la seva ubicació en una cruïlla de camins, riquesa, i coneixement acumulat.
Amèrica precolombina[modifica]

El vast territori del continent americà va acollir, durant tot el període històric previ al seu descobriment per Europa, tota mena de societats, cultures i civilitzacions, pel que poden trobar-se exemples de la medicina neolítica més primitiva, de xamanisme, i d'una medicina gairebé tècnica aconseguida pels maies, els inques i els asteques durant les seves èpoques de màxima esplendor.
Hi ha, però, algunes similituds, com una concepció màgico-teúrgica de la malaltia com a càstig diví, i l'existència d'individus especialment vinculats als déus, capaços d'exercir les funcions de sanador.
Entre els inques es trobaven metges de l'Inca (hampi camayoc) i metges del poble (ccamasmas), amb certes habilitats quirúrgiques fruit de l'exercici de sacrificis rituals, així com amb un vast coneixement herborístic.
Entre les plantes medicinals més usades es trobaven la coca (Erytroxilon coca), el yagé (Banisteriopsis caapi), el yopo (Piptadenia peregrina), el pericà (Virola colophila), el tabac (Nicotiana tabacum), el yoco (Paullinia yoco) o el curare i algunes datures com a agents anestèsics.
El metge maia (ah-men) era pròpiament un sacerdot especialitzat que heretava el càrrec per llinatge familiar, encara que també cal destacar el desenvolupament farmacològic, reflectit en les més de quatre-centes receptes compilades per RL Roys.[41]
La civilització asteca va desenvolupar un cos de coneixements mèdics extens i complex, del que queden notícies en dos còdexs: el Còdex Sahagún i el Còdex Badiano .
Aquest últim, de Juan Badiano, compila bona part de les tècniques conegudes per l'indígena Martín de la Cruz (1552), que inclou un curiós llistat de símptomes que presenten els individus que van a morir.
| Libellus de Medicinalibus Indorum Herbis (Còdex Badiano) | |||
|---|---|---|---|

|

|

|

|
Cal destacar la troballa de la primera escola de medicina a Monte Albán, prop d'Oaxaca, datada entorn de l'any 250 de la nostra era, on s'han trobat uns gravats anatòmics entre els quals sembla trobés una intervenció de cesària, així com la descripció de diferents intervencions menors, com l'extracció de peces dentàries, la reducció de fractures o el drenatge d'abscessos.[42]
Entre els asteques s'estableix una diferència entre el metge empíric (de nou l'equivalent del «barber» tardomedieval europeu) o Tepatl i el metge xaman (ticitl), més versat en procediments màgics.
Fins i tot alguns sanadors es podien especialitzar en àrees concretes. Es troben exemples, en el Còdex Magliabecchi,[43] de fisioterapeutes, llevadores o cirurgians.
El traumatòleg o "componedor d'ossos" era conegut com a Teomiquetzan, expert sobretot en ferides i traumatismes produïts en combat.
La tlamatlquiticitl o llevadora feia seguiments de l'embaràs però podia realitzar embriotomies en cas d'avortament.
És de destacar l'ús d'oxitòcics (estimulants de la contracció uterina) presents en una planta, el cihuapatl (literalment "medicina de la dona".)[44]
Francisco López de Gómara, en la seva Historia de Indias, relata també les diferents pràctiques mèdiques amb què es van trobar els conqueridors espanyols.
Islam[modifica]
La civilització islàmica va assolir l'hegemonia medieval en el terreny de les ciències mèdiques gràcies a savis com Ar-Razí (865 - 925), Ibn Sina (980 - 1037) i Ibn an-Nafís (1210 - 1288). Els àrabs van ser influenciats per les pràctiques de l'antiga Índia, Grècia, Roma i Bizanci, i encara les desenvoluparen més.[45] Galè i Hipòcrates eren autoritats preeminents. La traducció de 129 obres de Galè a l'àrab per part del cristià nestorià Hunayn ibn Ishaq i els seus assistents, i en particular la insistència de Galè en un enfocament sistemàtic racional de la medicina, estableix les bases de la medicina islàmica, que es va estendre ràpidament per tot l'Imperi Àrab.[46]
La primera generació de metges perses d'excel·lent reputació va sorgir de l'Acadèmia de Gundixapur, on també va néixer el primer hospital-escola. Va ser allà on l'iranià Ar-Razí (o Razés) va començar a utilitzar l'etanol de forma sistemàtica en la seva pràctica mèdica.

Ar-Razí va diferenciar mitjançant una observació acurada la verola del xarampió, fins llavors estaven agrupades com una sola malaltia que causava erupcions[47] basant-se en la ubicació i el moment de l'aparició dels símptomes i també va escalar el grau de gravetat i el pronòstic de les infeccions segons el color i la ubicació de les erupcions. Az-Zahrawí va ser el primer metge que va descriure un embaràs ectòpic i el primer que va identificar la naturalesa hereditària de l'hemofília.[48] Pel que fa a les pràctiques higièniques, Ar-Razí, a qui se li va demanar una vegada que escollis el lloc per a un nou hospital a Bagdad, va suspendre trossos de carn en diversos punts de la ciutat i va recomanar construir l'hospital al lloc on la carn es va podrir més lentament.[49] Ar-Razí és de vegades anomenat el "Pare de la pediatria" per escriure la monografia les malalties dels infants tractant la pediatria com un camp independent de la medicina.[50]
Per als estudiosos islàmics, els metges indis i grecs i els investigadors mèdics Sushruta, Galè, Mankah, Atreya, Hipòcrates, Charaka i Agnivesha eren autoritats preeminents.[51] Per tal de fer la tradició índia i grega més accessible, entenedora i ensenyable, els estudiosos islàmics van ordenar i fer més sistemàtic el vast coneixement mèdic indi i grecoromà escrivint enciclopèdies i resums. Els erudits del passat foren criticats, com en el cas d'Ar-Razí, que va criticar i refutar les venerades teories de Galè, sobretot la Teoria dels humors.[49] Va ser a través de les traduccions àrabs del segle XII que l'Europa medieval va redescobrir la medicina hel·lènica, incloses les obres de Galè i Hipòcrates, i va redescobrir l'antiga medicina índia, incloses les obres de Sushruta i Charaka.
Obres com el Cànon de la Medicina d'Avicenna es van traduir al llatí i es van difondre per tot Europa sent publicat durant els segles XV i XVI més de trenta-cinc vegades i es va utilitzar com a llibre de text mèdic estàndard fins a l'arribada de la Il·lustració[52] i en la tradició islàmica fins a la seva renovació amb conceptes de la nova de medicina científica.
Maimònides (1135 - 1204), jueu andalusí, va contribuir de forma important a la medicina àrab durant el segle xii. Va escriure un bon nombre de tractats entre el que es pot destacar el Tractat sobre els verins i llurs antídots (1199), la Guia de la bona salut (1198) i Explicació de les alteracions (1200).
Ibn an-Nafís va contribuir a la descripció del sistema cardiovascular. Les seves teories serien redescobertes el 1628 per William Harvey, a qui sol atribuir-se l'esmentada troballa. De la mateixa forma, moltes altres aportacions mèdiques i astronòmiques atribuïdes a europeus van prendre com a punt de partida els descobriments originals d'autors àrabs o perses.
Una figura destacada que va influir en el desenvolupament de la farmàcia va utilitzar el nom de Joan Mesué (el Vell), que va dirigir la primera escola de medicina privada a Bagdad i va escriure tres grans tractats farmacèutics que consistien en treballs sobre medicaments compostos, humors i receptes farmacèutiques que proporcionaven instruccions sobre com s'havien de preparar.[53] A l'oest llatí, aquestes obres es publicaven normalment juntes sota el títol "Opera Medicinalia" i es dividien en "De simplicubus", "Grabadin" i "Canones universales". Encara que la influència de Māsawaiyh va ser tan significativa que els seus escrits es van convertir en la font més dominant d'escrits farmacèutics,[53] la seva identitat exacta encara no està clara.[53]
Az-Zahrawí va viure al segle x i de vegades se'l coneix com el "pare de la cirurgia".[54] Descriu el que es creu que és el primer intent de mastoplàstia per al tractament de la ginecomàstia[54] i la primera mastectomia per tractar el càncer de mama.[55] Se li atribueix la realització de la primera tiroidectomia i va escriure tres llibres de text sobre cirurgia, inclòs el Manual de practicants de medicina que conté un catàleg de 278 instruments utilitzats en cirurgia.[56] El metge i cirurgià del segle xiii Ibn al-Quff va publicar nombrosos llibres, comentaris, tractats de cirurgia i va escriure Bàsics de l'art de la cirurgia, un manual mèdic general que cobreix anatomia, teràpia farmacològica i cura quirúrgica, que va ser, amb diferència, el text àrab més gran sobre cirurgia durant tot el període medieval.
Europa medieval del 400 al 1400 AD[modifica]

Després de 400 dC, l'estudi i la pràctica de la medicina en l'Imperi Romà d'Occident van entrar en profunda decadència. Els serveis mèdics eren proporcionats, especialment per als pobres, als milers d'hospitals monàstics que van sorgir a tot Europa, però la cura era rudimentària i principalment pal·liativa.[57] La major part dels escrits de Galè i Hipòcrates es van perdre a Occident, i els resums i compendis de Sant Isidor de Sevilla foren el principal canal per a la transmissió d'idees mèdiques gregues.[58] El renaixement carolingi va portar un major contacte amb Bizanci i una major consciència de la medicina antiga,[59] però només amb el renaixement del segle xii i les noves traduccions procedents de fonts musulmanes i jueves a Espanya, i la massiva arribada de recursos al segle xv, després de la caiguda de Constantinoble, permeteren a Occident de recuperar plenament el seu coneixement de l'antiguitat clàssica.
Wallis identifica una jerarquia de prestigi amb uns metges educats a la universitat al capdamunt, seguits per cirurgians instruïts; cirurgians experimentats; barbers cirurgians; especialistes itinerants com el dentista i els oculistes; els empírics i les llevadores.[60]
Escoles[modifica]
Es van obrir les primeres escoles de medicina, sobretot l'Escola Mèdica Salernitana a Salern, al sud d'Itàlia. Les influències cosmopolites del grec, el llatí, l'àrab, i les fonts hebrees li van donar una reputació internacional com a Ciutat d'Hipòcrates. Els estudiants de famílies adinerades venien per tres anys d'estudis preliminars i cinc d'estudis mèdics.
El 1181 Guillem VIII de Montpeller va permetre l'ensenyament de la medicina sense restriccions a tots els grups de diverses religions que integraven la població[61] i la ciutat conegué un desenvolupament considerable que consolidà i augmentà el seu vessant mèdic i científic, i al segle xiii l'escola de medicina de Montpeller va començar a eclipsar l'escola salernitana. Al segle xii es van fundar universitats a Itàlia, França i Anglaterra que aviat van desenvolupar escoles de medicina. La Universitat de Montpeller a França i la Universitat de Pàdua i la Universitat de Bolonya van ser les principals escoles d'Europa. Gairebé tot l'aprenentatge es basava en classes magistrals amb lectures d'Hipòcrates, Galè, Avicenna i Aristòtil. Hi havia poc treball clínic o dissecció.
Humors[modifica]

El principi subjacent de la majoria de la medicina medieval era la teoria dels humors de Galè. Aquesta es derivava dels treballs mèdics antics, i va dominar tota la medicina occidental fins al segle xix. La teoria declarava que dins de cada individu hi havia quatre humors o fluids principals - bilis negra, bilis groga, flegma i sang, aquests eren produïts per diferents òrgans del cos, i havien d'estar en equilibri perquè una persona es mantingués saludable. L'excés de flegma en el cos, per exemple, causava problemes en els pulmons; i el cos tractava d'expulsar la flegma per restaurar l'equilibri. L'equilibri dels humors en els éssers humans podria aconseguir-se mitjançant la dieta, medicaments, i per sagnies, utilitzant sangoneres. Els quatre humors també es van associar amb les quatre estacions, bilis negra-tardor, bilis groga-estiu, flegma-hivern i primavera-sang.[62]
La curació incloïa tant les teràpies físiques i espirituals, com les herbes adequades, una dieta adequada, roba de llit neta, i el sentit que l'atenció estava sempre a l'abast. Altres procediments que s'utilitzaven per ajudar els pacients incloïen dir missa, oracions, relíquies dels sants, i la música s'utilitzava per calmar una ment pertorbada o el pols accelerat.[63]
Medicina renaixentista[modifica]


Dos fets històrics van marcar la manera d'exercir la medicina, i fins i tot d'emmalaltir, a partir del Renaixement.
D'una banda, les grans plagues que van assolar i van protagonitzar el final de l'edat mitjana. Durant el segle xiv fa la seva aparició a Europa la pesta negra, causa de la mort, per si sola, d'uns 20 o 25 milions d'europeus.[64] De l'altra, els segles XV (el Quattrocento) i XVI (el Cinquecento) van tenir en Itàlia l'origen d'unes filosofies de la ciència i de la societat basades en la tradició romana de l'humanisme. El sorgiment d'universitats a Itàlia a l'empara de les noves classes mercantils va suposar el motor intel·lectual del qual es va derivar el progrés científic que va caracteritzar aquest període. Aquesta "nova era" va recalar amb especial intensitat en les ciències naturals i la medicina, sota el principi general del "revisionisme crític". L'univers començava a contemplar sota una òptica mecanicista.
És l'època dels grans anatomistes: l'evidència experimental acaba amb els errors anatòmics i fisiològics de Galè i les propostes avançades de Roger Bacon arriben a totes les disciplines científiques: Copèrnic publica la seva teoria heliocèntrica el mateix any en què Andreas Vesal, el principal anatomista d'aquest període, publica De humani corporis fabrica, la seva obra més rellevant i manual imprescindible per als estudiants de medicina dels següents quatre segles.
Vesal[modifica]
Vesal es doctora a la Universitat de Pàdua, després de formar-se a París, i és nomenat "explicator chirurgiae" (professor de cirurgia) d'aquesta universitat italiana. Durant els seus anys com a professor redactarà la seva gran obra, i acabarà la seva carrera professional com a metge personal de Carles I i, posteriorment, de Felip II. Va peregrinar a Jerusalem, segons es revela en una carta del 1563, després de ser-li commutada pel rei la pena de mort per la penitència de la peregrinació. El motiu de la condemna és la dissecció que va realitzar a un jove noble espanyol després de la seva mort i el descobriment, en obrir-li el pit, que el cor encara bategava.

Però Vesal és el resultat d'un procés que es va desenvolupar lentament des de ben entrat el segle xiv. En 1316 Mondino de Luzzi, medieval per naixement però renaixentista per dret, va publicar a l'Escola de Bolonya la seva Anathomia. Fou el primer a fer una descripció anatòmica sobre una dissecció pública, i donà pas a una successió de tractats anatòmics i quirúrgics en què la medicina havia de reinventar-se com a disciplina empírica i protocientífica. El mateix Leonardo da Vinci va publicar un innombrable catàleg d'il·lustracions, a cavall entre l'anatomia i l'art, basats en disseccions d'almenys vint cadàvers, i es publica la primera classificació de les malalties mentals.
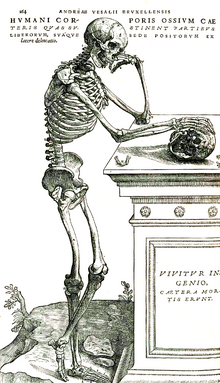
L'obra de Vesal va contemplar dues edicions en vida de l'autor, i va suposar una concepció de l'anatomia radicalment diferent de les anteriors: es tracta d'una anatomia funcional, més que macroscòpica, que albira, en la descripció de les cavitats del cor, el que serà el gran descobriment anatòmic i fisiològic de l'època: la circulació pulmonar o menor, que formularan de manera més completa dos grans metges renaixentistes: Miquel Servet (a Christianismi restitutio de 1553) i Realdo Colombo (a De re anatomica, 1559), tot i que la paternitat d'aquesta s'ha atribuït clàssicament al metge anglès del segle xvii William Harvey.[65]
A causa de la seva enorme influència han quedat amb el nom de Vesal alguns epònims en estructures anatòmiques del cos humà, com el "forat de Vesal" (orifici de l'os esfenoide), la "vena de Vesal" (emissària que passa pel forat de Vesal), o el "lligament de Vesal" o de Poupart (en la vora inferior de l'aponeurosi del múscul oblic major). També es van convertir en epònims anatòmics els noms d'alguns dels seus deixebles o contemporanis, com Gabriele Falloppio (1523 - 1562) o Bartolomeo Eustachi (1524 - 1574).
Fracastoro i Paré[modifica]
A més d'anatomistes en el Renaixement, també van sorgir algunes figures mèdiques d'interès, com Ambroise Paré, pare de la cirurgia moderna, Girolamo Fracastoro i Paracels.
Paré representa a la perfecció el model renaixentista de metge fet a si mateix i reinventor del paper de la medicina. Era de família humil però va aconseguir tal fama que va acabar sent el metge de cort de cinc reis. La seva formació es va iniciar en el gremi dels barbers i arrencaqueixals, però va compaginar el seu treball amb l'assistència a l'Hôtel-Dieu de París. Va sofrir un cert rebuig de la comunitat mèdica, ja que el seu origen humil i el seu desconeixement del llatí i el grec van portar a escriure tota la seva obra en francès. Des dels seus inicis va ser considerat un "renovador", cosa que no sempre li va beneficiar, per bé que la seva reputació va ser fins al final el seu principal aval. Bona part de la seva obra és un compendi d'anàlisi i refutació de costums, tradicions o supersticions mèdiques, sense fonament científic ni utilitat real.[66]
Del segon hi hauria poc a destacar, llevat d'una obra menor escrita en 1546 que no aconseguiria repercussió fins a diversos segles més tard: De contagione et contagiosis morbis. En ella Fracastoro va introduir el concepte de "Seminaria morbis" (llavor de malaltia), un avançament rudimentari de la teoria microbiana.
Paracels[modifica]

Theophrastus Philippus Aureolus Bombastus von Hohenheim, conegut habitualment com a Paracels, es caracteritza per la seva controvertida personalitat (el sobrenom autoproclamat de Paracels el va prendre per considerar-se "superior a Cels", el metge romà) que l'ha col·locat en un lloc potser immerescut de la història: més pròxim a l'alquímia i a la màgia que a la medicina. Cal destacar, però, el seu estudi crític de la teoria hipocràtica dels humors, els seus estudis sobre el líquid sinovial, o la seva oposició a la influència de l'escolàstica i la seva predilecció per l'experimentació enfront de l'especulació. El 1527 proclama a Basilea:
| « | Qui doncs ignora que la major part dels metges del nostre temps han fracassat en llur missió de la manera més vergonyosa, fent gastar les més grans riqueses a llurs malalts ? S'han adherit, amb un pedantisme extrem, a les afirmacions d'Hipòcrates, de Galè i d'Avicenna (...) Jo ensenyaré durant dues hores la medicina pràctica i teòrica (...). L'experiència [erudita] és el nostre mestre d'escola suprem - i del meu propi treball. Són, doncs, l'experiència i la raó, i no les autoritats [Hipòcrates, Galè, Avicenna] les que em guiaran fins que provaré alguna cosa.[67] | » |
Aquesta posició obertament enfrontada amb la medicina més ortodoxa, així com els seus estudis herborístics, li van valer el rebuig dels metges alemanys i, en general, de la historiografia mèdica oficial.
Altres autors[modifica]

També van destacar alguns clínics, com el francès Jean Fernel, autor d'Universa Medicina, 1554, al qual es deu el terme veneri: A la fi del segle xv es va produir a Europa una pandèmia de sífilis. La màxima extensió d'aquesta epidèmia (el 1495) es va donar durant el setge de Nàpols, defensat per italians i espanyols i assetjat per l'exèrcit francès al servei de Carles VIII. Durant el setge les prostitutes franceses van propagar la malaltia entre els exèrcits mercenaris i els soldats espanyols, amb la qual cosa es batejà la misteriosa plaga amb el nom de morbo gallico (malaltia dels francesos), i més tard com a "malaltia de l'amor".
El Renaixement també és l'època d'ascens de la psicologia, amb Joan Lluís Vives, de la bioquímica amb Jan Baptist van Helmont, o de l'anatomia patològica: Antonio Benivieni va recopilar en la seva obra De abditis morborum causis (De les causes ocultes de les malalties, 1507) els resultats de les autòpsies de molts dels seus pacients, comparant-los amb els símptomes previs a la mort, a la manera de l'empirisme científic modern. La gran figura de l'anatomia patològica, però, pertany al següent segle: Giovanni Battista Morgagni.
El segle xvii i la Il·lustració[modifica]
A principi del segle xvii la professió mèdica no gaudia encara d'excessiu prestigi entre la població. Francisco de Quevedo s'esplaia contra la seva incompetència i la seva avarícia en nombrosos versos:
| « | Sangrar ayer, purgar hoy. Mañana ventosas secas |
» |
Giuseppe Gazola (1661-1715), va escriure el seu famós plet contra la medicina galènica i en favor de l'empirisme científic amb el títol provocatiu: El món enganyat pels metges falsos (1716, títol traduït).[69] Però Isaac Newton, Leibniz i Galileu feren passes en aquest segle envers el mètode científic. Mentre encara es cataloguen malalties com la diabetis mellitus en funció del sabor més o menys dolç de l'orina, o mentre la verola es converteix en la nova plaga d'Europa, els avenços tècnics i científics estan a punt d'iniciar una època més eficaç i resolutiva.
Edward Jenner[modifica]

Edward Jenner, metge britànic, observa que els ramaders que han patit una malaltia lleu procedent de les seves vaques, en forma de petites butllofes farcides de líquid, no contrauen la temible verola, i decideix realitzar un experiment per contrastar la seva hipòtesi: Amb una llanceta inocula part del líquid d'una butllofa d'una jove infectada per la verola bovina (variolae vaccine) a un nen anomenat James Phipps, voluntari per a l'experiment. Després d'uns dies presenta els símptomes habituals: febrícula i algunes butllofes. Al cap de sis setmanes inocula al nen una mostra procedent d'un malalt de verola humana i espera. James Phipps no contraurà la malaltia i, des de llavors, a aquest tipus d'immunització se la coneix com a "vacuna".
William Harvey[modifica]

William Harvey, metge anglès, és el gran fisiòleg d'aquest segle, descobridor oficial de la circulació sanguínia, a bastament descrita en la seva obra Exercitatio anatomica de motu cordis et sanguinis in animalibus (1628). En els últims anys de la seva vida també va escriure alguns tractats embriològics d'interès. La teoria més estesa sobre la sang abans de la publicació de l'obra de Harvey és que aquesta es fabrica al fetge constantment a partir de l'aliment. Però les seves observacions li demostren que això no és possible:
| « | la quantitat de sang que passa de la vena cava al cor i d'aquest a les artèries és aclaparadorament superior a la de l'aliment ingerit: el ventricle esquerre, la capacitat mínima del qual és d'unça i mitja de sang envia a l'aorta en cada contracció no menys de la vuitena part de la sang que conté; per tant cada mitja hora surten del cor uns 3000 dracmes de sang (uns 12 kg), quantitat infinitament més gran que la que pugui formar-se en el fetge: després és necessari que torni a passar pel cor.[70] | » |
Harvey adopta una visió més vitalista enfront del mecanicisme renaixentista: els éssers vius estan animats per una sèrie de forces determinants, que estan en l'origen de la seva activitat fisiològica, susceptibles del seu estudi sota una òptica científica, però totes elles supeditades a una vis (força) superior, origen de la vida, tot i que no necessàriament de naturalesa divina.
Avenços[modifica]
Durant aquest segle l'experimentació avançava a un ritme tal que la clínica era incapaç d'absorbir. Comencen a fundar-se Acadèmies d'experts per a la transmissió de la informació obtinguda dels continus descobriments: l'Accademia dei Lincei a Roma, la Royal Society a Londres, o l'Acadèmia de Ciències a París. A conseqüència de les múltiples i innovadores propostes terapèutiques sorgeix la iatroquímica com una disciplina amb entitat pròpia, el principal exponent d'aquesta és Franciscus Sylvius, hereu de la perspectiva química de la medicina anticipada per Helmont.

Importants metges adscrits a aquesta escola iatroquímica van ser Santorio Santorio o Thomas Willis. Santorio va ser l'autor d'un estudi que el va col·locar al principi d'una llarga llista d'endocrinòlegs, en ser el primer a definir els processos metabòlics: El primer experiment controlat sobre el metabolisme humà va ser publicat el 1614 en el seu llibre Ars de statica medecina.[71] Santorio descrivia com es va pesar a si mateix abans i després de dormir, menjar, treballar, tenir relacions sexuals, beure i excretar. Va trobar que la major part del menjar que ingeria es perdia en el que ell anomenava "transpiració insensible". Igual que Harvey, Santorio atribuïa aquests processos a una "força vital" que animava el teixit viu.[72] El vitalisme es desenvolupa com a plantejament filosòfic i trobava adeptes entre els metges i naturalistes. Aconseguí el seu màxim apogeu en ple segle xviii, de la mà de Xavier Bichat (1771 - 1802), John Hunter (1728 - 1799), François Magendie (1783-1855) o Hans Driesch (1867-1941).
Thomas Willis, en la seva obra Cerebri anatomi (1664), va descriure diverses estructures anatòmiques cerebrals, entre elles el polígon vascular de Willis, anomenat així en el seu honor; però les millores tècniques, com el microscopi, anaven ampliant el nivell de detall de les descripcions anatòmiques i aviat proliferen les estructures epònimes batejades pels seus descobridors o pels historiadors posteriors: Johann Georg Wirsung (que dona nom al conducte excretor del pàncrees), Thomas Wharton (el conducte de Wharton és el d'excreció de la glàndula salival submandibular), Niels Stensen (conducte de Steno: excretor de la glàndula paròtide), Caspar Bartholin, Regnier de Graaf i un llarg etcètera.


Un altre metge destacable d'aquest període és Thomas Sydenham, conegut com a l'Hipòcrates anglès. Un clínic nat més interessat en la semiologia (la descripció dels símptomes com a mètode diagnòstic) que en l'experimentació, i que també va deixar el seu nom associat al de malalties com la Corea de Sydenham. En els seus tractats es planteja el concepte d'entitat morbosa, un concepte molt actual de malaltia, entesa com un procés originat per les mateixes causes, amb un quadre clínic i evolutiu similar i amb un tractament específic.
Aquest concepte de malaltia el completarà, gràcies a les seves descripcions anatòmiques microscòpiques Giovanni Battista Morgagni. Morgagni, deixeble d'Antonio Maria Valsalva va destacar des de jove per les seves inquietuds mèdiques. La seva obra més important és "De sedibus et causis morborum per anatomen indicatis" publicada el 1761 i en ella descriu més de 700 històries clíniques amb els seus protocols d'autòpsies. En el seu haver s'explica la nova (i encertada) proposta que la tuberculosi era una malaltia infecciosa, susceptible per tant de ser contreta pel contacte amb malalts. Aquesta teoria trigarà a ser demostrada per Robert Koch, però origina els primers moviments socials de "quarantena" en institucions específiques per a malalts d'aquest mal.
Marcello Malpighi també va saber aprofitar les millores desenvolupades per Anton van Leeuwenhoek al microscopi. Les seves descripcions de teixits observats sota augment li han valgut el títol de pare de la histologia. En el seu honor han quedat batejades unes estructures renals denominades piràmides de Malpighi.
El despotisme il·lustrat va inspirar un humanisme vertical que està en l'origen de la medicina social (antecedent de la salut pública), el primer gran èxit de la qual és la implantació de la vacuna de la verola després del descobriment de Jenner. Aquest mateix humanisme serà l'inspirador dels primers treballs en ètica mèdica (Thomas Percival) i dels primers estudis sobre història de la medicina. Entre els cirurgians notables d'aquesta època es poden citar Pierre Joseph Desault o Dominique-Jean Larrey (cirurgià de Napoleó) a França i John Hunter a Anglaterra.
Amb la revolució industrial es van donar una sèrie de circumstàncies socials i econòmiques que van impulsar de nou a les ciències mèdiques: d'una banda s'inauguren els fenòmens migratoris de grans masses poblacionals que s'amunteguen a les ciutats, amb les conseqüències insalubres corresponents: mala alimentació i desenvolupament de malalties relacionades amb aquesta (pel·lagra, raquitisme, escorbut...) i proliferació de malalties infeccioses (especialment la tuberculosi). Però també es donen les condicions tècniques perquè els descobriments apuntats durant la Il·lustració vegin complet i millorat el seu desenvolupament tècnic: El segle xix serà el segle de la salut pública, de l'asèpsia, de l'anestèsia i de la victòria definitiva de la cirurgia.
El segle xix[modifica]
El segle xix suposa una profunda revolució en el camp de la medicina pels avenços en les tècniques i equips de química i de laboratori. Les velles idees sobre les malalties infeccioses de l'epidemiologia van ser reemplaçades per la bacteriologia i la virologia.[73] Alhora, els metges dels hospitals començaren una anàlisi molt més sistemàtica dels símptomes dels pacients en el seu diagnòstic.[74] Entre les més noves i poderoses tècniques de l'època cal esmentar l'anestèsia, i el desenvolupament de les sales d'operacions antisèptiques i asèptiques.[75] Es van desenvolupar cures reals per a certes malalties infeccioses endèmiques. No obstant això, la disminució de moltes de les malalties més letals fou més per causa de les millores en la salut pública i la nutrició que no pas per la medicina.

Tanmateix, la medicina del segle xix encara conté molts elements d'art (ars medica), especialment en el camp de la cirurgia, però comença a albirar, gràcies a la imparable consecució de coneixements i tècniques, una manera d'exercir-la més científica i, per tant, més independent de l'«habilitat» o l'experiència dels que la practiquen. Aquest segle veurà néixer la teoria de l'evolució, expressió antropològica del positivisme científic que li és propi. La realitat pot mesurar-se, comprendre i predir mitjançant lleis, que al seu torn van sent corroborades pels successius experiments. Per aquest camí avancen l'astronomia (Laplace, Foucault), la física (Poincaré, Lorentz), la química (Dalton, Gay-Lussac, Mendeléiev) i la mateixa medicina.
Els avenços en el coneixement dels diferents òrgans i teixits es multipliquen durant tot el segle. Theodor Schwann, Purkinje, la llei de Frank-Starling, François Magendie, el conducte de Volkmann, l'angina de Ludwig, la malaltia de Graves-Basedow, la malaltia d'Addison, Santiago Ramón y Cajal, ... la llista de metges insignes es fa interminable, cadascun especialitzat en un òrgan o territori específic. Fora d'aquest grup, tot i no ser metge però de gran transcendència per a la ciència mèdica, cal destacar Gregor Mendel, pare de la genètica.
En 1848 Claude Bernard, el gran fisiòleg d'aquest segle i "fundador" oficial de la medicina experimental, descobreix el primer enzim (la lipasa pancreàtica). En aquest any comença a emprar-se l'èter per calmar els pacients abans de la cirurgia i a finals d'aquest segle Louis Pasteur, Robert Koch i Joseph Lister demostraran inequívocament la naturalesa etiològica dels processos infecciosos mitjançant la teoria microbiana de la malaltia. A França i Alemanya es desenvolupa la bioquímica, branca de la biologia i de la medicina que estudia les reaccions químiques implicades en els processos vitals. D'aquí sorgiran els estudis sobre vitamines i es posaran els fonaments de la nutrició i dietètica modernes.
Rudolf Virchow[modifica]

La figura mèdica per excel·lència d'aquest període fou Rudolf Virchow. Va desenvolupar les disciplines d'higiene i medicina social, en els orígens de la medicina preventiva actual. És el mateix Virchow el que va postular la teoria de "Omnia cellula a cellula" (tota cèl·lula prové d'una altra cèl·lula)[76][77] i va descriure els organismes vius com a estructures formades per cèl·lules. Poc abans de la seva mort, en 1902, serà candidat al Premi Nobel de Medicina i Fisiologia, al costat de l'espanyol Santiago Ramón y Cajal, qui obtindrà finalment el guardó el 1906.
Josef Škoda i Karl von Rokitansky[modifica]


Les últimes dècades del segle xix van ser de gran transcendència per al desenvolupament de la medicina contemporània. Josef Škoda i Karl von Rokitansky van fundar l'Escola Moderna de Medicina de Viena (Neue Wiener Schule),[78] bressol de la nova fornada de figures mèdiques d'aquest segle. Škoda és considerat el principal exponent del "nihilisme terapèutic", corrent mèdic que propugnava abstenir-se de qualsevol intervenció terapèutica, i deixar que e´cos es recuperi només o a través de dietes apropiades, com a tractament d'elecció enfront de moltes malalties. Fou un notable dermatòleg i clínic, i aconseguí fama pels seus diagnòstics brillants, precisos i immediats. En el seu haver cal esmentar la recuperació i expansió de les tècniques diagnòstiques a través de la percussió (avançades per Leopold Auenbrugger un segle abans), i crea en 1841 el primer departament dermatològic junt amb Ferdinand von Hebra, el mestre de la dermatologia del segle xix.
Rokitansky és considerat per Rudolf Virchow «el Linné de l'anatomia patològica» a causa de la seva meticulositat descriptiva, el que va acabar donant nom a diverses malalties descrites per ell (tumor de Rokitansky, úlcera de Rokitansky, síndrome de Rokitansky...).
Guerra Civil dels Estats Units[modifica]

A la Guerra civil dels Estats Units (1861-1865), com era típic al segle xix, d'altra banda, hi havia més soldats que morien per malalties que no pas a la batalla, i un nombre encara més gran quedaven incapacitats temporalment per ferides, malalties i accidents.[79] Les condicions eren pobres a la Confederació, on els metges i subministraments mèdics eren escassos.[80] La guerra va tenir un impacte dramàtic a llarg termini sobre la medicina en els EUA, des de la tècnica quirúrgica als hospitals a la infermeria i les instal·lacions d'investigació.

La higiene dels camps d'entrenament i al camp de batalla era pobra, sobretot al principi de la guerra, quan els homes que poques vegades havien estat lluny de casa es van reunir per a l'entrenament amb milers d'estranys. Primer van ser les epidèmies de les malalties de la infància, com ara varicel·la, galteres, tos ferina, i, especialment, el xarampió. Les operacions al Sud significaven un entorn de perillosa i nova malaltia, i es donaven casos de diarrea, disenteria, febre tifoide i malària. No hi havia antibiòtics, de manera que els cirurgians prescrivien cafè, whisky i quinina. Les dures condicions meteorològiques, l'aigua dolenta, el refugi inadequat a les casernes d'hivern, la mala praxi a campaments i hospitals, i la brutícia present als campaments, tot plegat es cobrà el seu peatge.[81]
Aquest era un escenari comú en les guerres des de temps immemorials, i les condicions a què s'enfrontava l'exèrcit confederat eren encara pitjor. La Unió va respondre mitjançant la construcció d'hospitals militars en tots els estats. El que era diferent de la Unió va ser l'aparició dels organitzadors de metges qualificats, ben finançats que van prendre una acció proactiva, especialment en el molt ampliat Departament Mèdic de l'Exèrcit dels Estats Units,[82] i la Comissió Sanitària Estats Units, una nova agència privada.[83] Nombroses altres noves agències també es van focalitzar en les necessitats mèdiques i la moral dels soldats, inclosa la Comissió Cristiana dels Estats Units, així com agències privades més petites.[84]
L'Exèrcit dels Estats Units va aprendre moltes lliçons i a l'agost de 1886, es va establir el Cos d'Hospital.
Ignaz Semmelweis[modifica]

Ignaz Semmelweis (1818 - 1865) fou un metge hongarès que representà el paradigma de la ruptura definitiva de la medicina contemporània, d'índole empírica i sotmesa al mètode científic, amb la medicina "artesanal" exercida fins a aquest moment: D'origen humil, es va formar a Pest i posteriorment a l'Hospital General de Viena, on va entrar en contacte amb Škoda, Virchow, Hebra i Rokitansky. Va estudiar al costat d'aquest últim els processos infecciosos en relació amb les intervencions quirúrgiques. D'aquí naixerà l'obsessió que l'acompanyarà tota la vida, i que el portarà, durant el seu treball en una de les maternitats de l'Hospici General de Viena, a establir la forta sospita que la mortalitat materna per una infecció contreta durant el part era causada pel fet que els estudiants no es rentaven les mans abans d'assistir les parteres.
Va obtenir les seves evidències mitjançant un rudimentari però correcte estudi epidemiològic: comparant les sales on les dones eren assistides només per llevadores, amb les sales en què els estudiants ajudaven al part, i en què la mortalitat era molt superior (fins a un 40% de les dones que donaven a llum en elles morien per aquesta infecció).[85]
En realitat, i així ho va postular Semmelweis, l'origen de la infecció es trobava en què els estudiants acudien als parts després d'assistir a les sessions de dissecció de cadàvers, i portaven a les mans un agent infecciós procedent del material putrefacte d'aquests. I la solució, proposta i corroborada amb un nou estudi per ell mateix, es basava en la rentada de mans previ al part amb una solució de clorur càlcic. No obstant això, llevat de comptades excepcions, l'estament mèdic oficial va rebutjar les seves evidències, i el titllà de farsant. Encara haurien de passar alguns anys abans de la demostració oficial de la seva teoria per part de Lister i Pasteur.
Louis Pasteur[modifica]

Louis Pasteur no va estudiar medicina, però pot considerar-se un dels investigadors més influents en la història de la medicina del segle xix. La seva formació com a químic el va portar a dissenyar un mètode d'observació de substàncies químiques mitjançant llum polaritzada, el que li va obrir les portes per a l'estudi dels microorganismes (inicialment llevats), demostrant que en els processos de fermentació no es produïen fenòmens de generació espontània sinó de proliferació de microorganismes prèviament presents. Sota els auspicis de l'Acadèmia Francesa de les Ciències, va demostrar que en flascons esterilitzats i segellats res no s'hagués desenvolupat, i en flascons esterilitzats, però oberts, els microorganismes podrien créixer. Aquest experiment li va valer el Premi Alhumbert de l'acadèmia.[86]
Tot i que Pasteur no va ser el primer a proposar la teoria dels gèrmens, va desenvolupar i dur a terme experiments que indicaven clarament la seva correcció i van aconseguir convèncer la majoria d'Europa que era veritat. (Fou precedit per Girolamo Fracastoro, Agostino Bassi i altres, amb la demostració experimental significativa per Francesco Redi al segle xvii.) Avui en dia, es considera sovint (un dels) pares de la teoria dels gèrmens.[87]
Joseph Lister[modifica]

Mentre era professor de cirurgia a la Universitat de Glasgow, Lister es va fixar en un article publicat pel químic francès Louis Pasteur, on es demostrava que la fermentació i el deteriorament dels aliments podria ocórrer en condicions anaeròbiques si hi havia microorganismes presents. Pasteur suggeria tres mètodes per eliminar els microorganismes responsables: la filtració, l'exposició a la calor o l'exposició a solucions químiques. Lister va confirmar les conclusions de Pasteur amb els seus propis experiments i va decidir utilitzar els seus descobriments per desenvolupar tècniques "antisèptiques" per a ferides. Atès que els dos primers mètodes suggerits per Pasteur eren inadequats per al tractament dels teixits humans, Lister va experimentar amb el tercer.
El 1834, Friedlieb Ferdinand Runge havia descobert el fenol, també conegut com a àcid carbòlic, que va extreure, impurament, del quitrà d'hulla. En aquest moment, hi havia incertesa entre la substància de la creosota – un producte químic que havia estat utilitzat per tractar la fusta utilitzada per fer travesses de ferrocarril i vaixells, ja que protegia la fusta de la putrefacció – i l'àcid carbòlic.[88] En sentir que la creosota s'havia utilitzat per al tractament d'aigües residuals, Lister va començar a provar l'eficàcia de l'àcid carbòlic quan s'aplicava directament a les ferides.[89]
Així doncs, Lister va provar els resultats dels ruixar els instruments, les incisions quirúrgiques, i els apòsits amb una solució d'àcid carbòlic. Lister descobrí que la solució de neteja a les ferides reduïa notablement la incidència de la gangrena.[90] L'agost de 1865, Lister aplicà una pelussa humitejada en una solució d'àcid carbòlic sobre la ferida d'un nen de set anys al Glasgow Infirmary, que havia patit una fractura després que una roda de carreta li hagués passat per damunt de la cama. Després de quatre dies, va retirar la pelussa i va descobrir que no s'hi havia desenvolupat cap mena d'infecció, i després d'un total de sis setmanes es va sorprendre en descobrir que els ossos del nen s'havien fusionat de nou, sense perill de supuració. Posteriorment, va publicar els seus resultats a The Lancet[91][92] en una sèrie de 6 articles, que van des del març fins al juliol del 1867.
Va donar instruccions als cirurgians sota la seva responsabilitat perquè usessin guants nets i es rentessin les mans abans i després de les operacions amb solucions d'àcid carbòlic al 5%. Els instruments també es van rentar amb la mateixa solució i els assistents polvoritzaren la solució a la sala d'operacions. Un dels seus suggeriments fou el de deixar d'usar materials naturals porosos en la fabricació dels mànecs dels instruments mèdics.[93]
Robert Koch[modifica]

El metge alemany Robert Koch, tot esmentant l'informe del seu col·lega Ferdinand Cohn d'una etapa d'espores de certes espècies bacterianes, va traçar el cicle de vida dels bacteris de Davaine, identificà les espores, inoculà animals de laboratori amb elles, i reproduí l'àntrax, un gran avanç per a la patologia experimental i la teoria microbiana de la malaltia. El grup de Pasteur va afegir investigacions ecològiques que confirmaven el paper de les espores en l'entorn natural, mentre que Koch va publicar un tractat històric el 1878 sobre la patologia bacteriana de les ferides. En 1881, Koch va informar del descobriment del "bacil de la tuberculosi", fet que consolidà la teoria dels gèrmens i comportà l'aclamació de Koch.

Després de l'esclat d'una epidèmia de còlera a Alexandria (Egipte), dues missions mèdiques van anar a investigar i atendre els malalts; una fou enviada per Pasteur i l'altra en realitat estava dirigida per Koch.[94] El grup de Koch va tornar victoriós en 1883, després d'haver descobert el patogen del còlera.[94]A Alemanya, però, els bacteriòlegs de Koch van haver de competir contra Max von Pettenkofer, capdavanter en la teoria miasmàtica alemanya.[95] Pettenkofer va admetre la participació ocasional dels bacteris, però sostenia que es requerien altres factors ambientals, per convertir-se en patògens, i es va oposar al tractament de l'aigua com un esforç mal dirigit enmig de formes més importants per millorar la salut pública.[95] L'epidèmia massiva de còlera a Hamburg del 1892 va devastar la posició de Pettenkofer, i va cedir el sistema de salut pública a la "bacteriologia de Koch".[95]El 1905, Koch va ser guardonat amb el Premi Nobel de Medicina o Fisiologia, i segueix sent reconegut com el fundador de la microbiologia mèdica.[96]
Radiologia[modifica]
El 8 de novembre de 1895 Wilhelm Röntgen, físic alemany, va aconseguir produir un nou tipus de radiació electromagnètica en les longituds d'ona corresponents als actualment anomenats Raigs X. Per aquest descobriment rebria el Premi Nobel de Física el 1901. És la primera de les tècniques de diagnòstic per imatge que permetrà d'observar l'interior del cos humà en viu. En 1896 els físics Henri Becquerel, Pierre Curie i Marie Curie van descobrir la radioactivitat, que originaria la medicina nuclear.
Psiquiatria fins al segle xix[modifica]

Fins al segle xix, la cura del boig era en gran manera una responsabilitat comunitària i familiar en lloc d'una qüestió mèdica. La gran majoria dels malalts mentals eren tractats en contextos domèstics i només els casos més difícils o costosos de manegar tenien probabilitats de ser confinats institucionalment.[97]
Molt abans, des del segle xvii, a Anglaterra, a Bedlam s'acollien bojos, i posteriorment en algunes ciutats europees baixmedievals, va haver-hi fundacions civils i religioses per a la tutela de dements. A la Corona d'Aragó, tant l'Hospital de la Santa Creu de Barcelona, fundat el 1401, com l'Hospital d'Innocents, Folls e Orats de València (antecessor de l'actual Hospital General Universitari de València) fundat per Joan Gilabert Jofré el 1409, acollien bojos. L'hospital de folls de València ha estat considerat sovint com a primer precedent europeu dels hospitals psiquiàtrics.[98][99]

Tanmateix, l'acollida de bojos no tenia cap implicació terapèutica, només es desplaçava la responsabilitat de la tutela legal del boig d'una persona física -habitualment un parent-, a una persona jurídica - la fundació hospitalària. Aquesta situació es va transformar radicalment des de finals del segle xviii quan, enmig del canvi de les concepcions culturals de la bogeria, apareix un novament descobert optimisme que proposava la curabilitat de la bogeria en un entorn d'«asils per a bojos» o «manicomis».[100] Cada vegada més, la bogeria es percebia menys com una condició fisiològica que com una condició mental i moral[101] per a la qual la resposta correcta era la persuasió, dirigida a inculcar la restricció interna, en lloc de la coerció externa.[102] Aquesta nova sensibilitat terapèutica, denominada tractament moral, es resumeix en el desencadenament (alliberar de les cadenes a què estaven subjectes) quasi mitològic dels bojos de l'Hospital de Bicêtre a París per part del metge francès Philippe Pinel[103] i es va plasmar, en el pla institucional, amb la fundació el 1796 del Retreat a Anglaterra, gestionat pels quàquers.[104]
Des de principis del segle xix, els moviments laics adreçats a la reforma de la bogeria augmentaren la seva influència,[105] i cada vegada més els governs estatals a Occident estengueren la seva autoritat i responsabilitat sobre els malalts mentals.[106] Al llarg d'aquestes regions proliferaren manicomis a petita escala, concebuts com a instruments per remodelar la ment i el comportament dels pertorbats.[107][108] Pels volts de la dècada del 1830, el tractament moral, juntament amb el mateix manicomi, va esdevenir cada cop més medicalitzat [109] i els metges de manicomi van començar a establir una identitat mèdica diferent amb l'establiment en la dècada del 1840 d'associacions per als seus membres a França, Alemanya, Regne Unit i Estats Units, juntament amb la fundació de revistes medicopsicològiques.[104]L'optimisme mèdic en la capacitat del manicomi per curar la bogeria s'agrí cap al final del segle xix, atès que el creixement de la població del manicomi depassava de lluny el de la població general.[a][110] Els processos de segregació institucional a llarg termini, que permetien la conceptualització psiquiàtrica del curs natural de la malaltia mental, van donar suport a la perspectiva que els bojos eren una població diferent, subjecta a patologies mentals derivades de causes mèdiques específiques.[107]Amb l'augment de la influència de la teoria de la degeneració des de mitjans del segle xix,[111] l'herència va ser vista com l'element causal central en la malaltia mental crònica,[112] i, amb els sistemes nacionals de manicomis superpoblats i la bogeria aparentment sotmesa a un inexorable augment, l'enfocament de la terapèutica psiquiàtrica va passar de la preocupació pel tractament de la persona a mantenir la salut racial i biològica de les poblacions nacionals.[113]
El segle xx[modifica]
Entre els segles xix i xx es desenvolupen tres concepcions o paradigmes mèdics: l'anatomoclínic (l'origen de la malaltia està en la «lesió»), el fisiopatològic (es busca l'origen en els "processos" alterats) i l'etiològic (o de les causes externes), tots ells hereus del model científic, principalment biologicista i amb fonaments filosòfics en el positivisme. Cada vegada despunten menys genis individuals amb repercussió general i la investigació es basa en equips interdisciplinaris o dedicats a recerques molt específiques. En aquest segle s'articula la relació entre investigació i indústria farmacèutica i s'assenta l'estadística com a procediment principal per dotar la medicina de base científica. De fet cap a finals del segle s'encunya el terme de medicina basada en l'evidència: els protocols estandarditzats d'actuació, avalats pels estudis científics, van substituint les opinions i experiències personals de cada facultatiu, i aconsegueixen atorgar al cos de coneixements teòrics metges una validesa global en un món cada vegada més interconnectat. Entre els més destacats metges d'aquest segle cal destacar Sigmund Freud, el gran revolucionari de la psiquiatria, Robert Koch, descobridor del bacil causant de la tuberculosi, Paul Ehrlich, pare de la immunologia, Harvey Williams Cushing, pare de la neurocirurgia, o Alexander Fleming, descobridor de la penicil·lina, amb la qual comença l'«era antibiòtica» de la medicina.
Tot i que ja hi ha unes escasses metgesses des del segle xviii amb Dorothea Christiane Erxleben (1715-1762) a Alemanya com una de les pioneres, va trigar fins a ben entrat al segle xx abans que la professió s'obrís a les dones a Espanya. El 1929, la valenciana Concha Criado Máñez (1897-1990) hi va ser la primera amb plaça de metgessa titular.[114]
Alexander Fleming[modifica]

El 1927, Fleming havia estat investigant les propietats dels estafilococs. Ell ja era conegut pel seu treball anterior, i havia desenvolupat una reputació d'investigador brillant, però el seu laboratori estava sovint desordenat. El 3 de setembre de 1928, Fleming va tornar al seu laboratori després d'haver passat el mes d'agost de vacances amb la família. Abans de marxar, havia apilat tots els seus cultius d'estafilococs en un banc en un racó del seu laboratori. En tornar, Fleming va notar que un cultiu estava contaminat amb un fong, i que les colònies d'estafilococs que envolten el fong havien estat destruïdes, mentre que altres colònies d'estafilococs més llunyanes eren normals. Llavors va exclamar "Això és graciós !".[115] Fleming va mostrar el cultiu contaminat al seu ex assistent Merlin Price, que li va recordar: "Així és com vas descobrir el lisozim."[116] Fleming va fer créixer la floridura en un cultiu pur i es va trobar que produïa una substància que matava un nombre de bacteris que causen malalties. Va identificar la floridura com del gènere Penicillium, i, després d'alguns mesos d'anomenar-la com a "suc de floridura" , va batejar la substància descoberta com a penicil·lina el 7 març de 1929.[117] El laboratori en què Fleming va descobrir la penicil·lina i provat es conserva com a Alexander Fleming Laboratory Museum a l'Hospital Saint Mary, Paddington.
Va investigar el seu efecte positiu antibacterià en molts organismes, i es va adonar que afectava bacteris com ara estafilococs i molts altres patògens grampositius que causen escarlatina, pneumònia, meningitis i diftèria, però no la febre tifoide o febre paratifoide, que són causades per bacteris gramnegatius, per la qual cosa es va dedicar a la recerca d'una cura en aquell moment. També afectava el Neisseria gonorrhoeae, causant de la gonorrea, tot i que aquest bacteri és gramnegatiu.
Medicina i guerra[modifica]

El sistema d'agrupament sanguini ABO va ser descobert el 1901, i el del grup Rhesus el 1937, la qual cosa facilita la transfusió de sang, duta a terme per primera vegada amb èxit en aquest segle gràcies als treballs sobre grups sanguinis desenvolupats per Karl Landsteiner,
Durant el segle xx, es van atendre guerres a gran escala amb metges i unitats hospitalàries mòbils, la qual cosa va desenvolupar tècniques avançades per a la curació de ferides massives i control de les infeccions rampants en les condicions del camp de batalla. Durant la Revolució Mexicana (1910-1920), el general Pancho Villa va organitzar trens hospital per als soldats ferits. Els furgons marcats amb la inscripció Servicio Sanitario foren reconvertits en sales d'operacions i àrees de recuperació, i hi treballaren fins a un màxim de 40 metges mexicans i nord-americans. Els soldats greument ferits eren transportats de tornada a l'hospital de la base.[118] El metge canadenc Norman Bethune, va desenvolupar un servei mòbil de transfusió de sang per a les operacions de primera línia a la Guerra Civil espanyola (1936-1939), però, irònicament, ell mateix va morir d'enverinament sanguini.[119] Milers de soldats amb cicatrius feren millorar les pròtesis i expandiren tècniques de cirurgia plàstica i cirurgia reconstructiva. Aquestes pràctiques es van combinar per ampliar la cirurgia estètica i altres formes de cirurgia electiva.
Durant la Primera Guerra Mundial, Alexis Carrel i Henry Dakin van desenvolupar el mètode Carrel-Dakin de tractament de ferides amb una irrigació, la solució de Dakin, un germicida, que ajudava a prevenir la gangrena.[120]
La Gran Guerra va estimular l'ús dels raigs X de Roentgen i l'electrocardiògraf, per al seguiment de les funcions corporals internes. Posteriorment, en el període d'entreguerres, es va produir el desenvolupament dels primers agents antibacterians com ara les sulfamides antibiòtiques.
Salut pública[modifica]

Les mesures de salut pública van esdevenir particularment importants durant l'epidèmia de grip de 1918, en què van morir almenys 50 milions de persones a tot el món.[121] Es va convertir en un important cas d'estudi en el camp de l'epidemiologia.[122] Bristow mostra que hi va haver una resposta de gènere dels professionals de la salut a la pandèmia en els Estats Units. Els metges homes van ser incapaços de curar els pacients, i se sentien com a fracassats. Les infermeres (dones) també veien que els seus pacients morien, però s'enorgullien del seu èxit en el compliment del seu rol professional de tenir cura dels malalts, ministrant i reconfortant, alleujant les últimes hores dels seus pacients, i ajudant així les famílies dels pacients a bregar amb la situació.[123]
Segona Guerra Mundial[modifica]

Els avenços de la medicina marcaren una gran diferència en favor les tropes aliades. Per contra, els alemanys i especialment els japonesos i els xinesos patien d'una greu falta de nous medicaments, tècniques i instal·lacions. Harrison considera que les possibilitats de recuperació d'un soldat d'infanteria britànic malferit eren fins a 25 vegades millors que en la Primera Guerra Mundial. La raó era que:
- "El 1944 la majoria de les víctimes estaven rebent tractament en qüestió d'hores per les seves ferides, a causa de la major mobilitat dels hospitals de campanya i l'ús extensiu dels avions com ambulàncies La cura dels malalts i ferits també havia estat revolucionada per les noves tecnologies mèdiques, com ara una activa immunització contra el tètanus, les drogues sulfamides i la penicil·lina ".[124]
Medicina nazi i japonesa[modifica]
La no ètica investigació amb éssers humans, i la mort dels pacients amb discapacitat, atenyeria el seu punt màxim durant l'època nazi, amb l'experimentació mèdica nazi i l'Aktion T4 durant l'Holocaust com a exemples més significatius. Molts dels detalls d'aquests i altres esdeveniments van ser el focus del Judici dels metges. Posteriorment, es van introduir els principis de l'ètica mèdica, com el Codi de Nuremberg, per evitar la repetició d'aquesta mena d'atrocitats.[125] Després de 1937, l'exèrcit japonès va establir programes d'armes biològiques a la Xina. En la Unitat 731, els metges japonesos i científics investigadors van dur a terme un gran nombre de viviseccions i experiments en éssers humans, majoritàriament víctimes xineses.[126]
Malària[modifica]

A partir de la Segona Guerra Mundial, es va utilitzar DDT com a insecticida per combatre els insectes vectors que portaven la malària, que era endèmica a la majoria de les regions tropicals del món.[127] El primer objectiu era protegir els soldats, però va ser àmpliament adoptat com un dispositiu de salut pública. A Libèria, per exemple, els Estats Units dugueren a terme grans operacions militars durant la guerra i el Servei de Salut Pública dels Estats Units va començar l'ús de DDT per a la polvorització residual (IRS) i com a larvicida, amb l'objectiu de controlar la malària a Monròvia, la capital liberiana. A principis de la dècada de 1950, el projecte es va ampliar als pobles propers. El 1953, l'Organització Mundial de la Salut (OMS) va posar en marxa un programa contra la malària en algunes parts de Libèria com un projecte pilot per determinar la viabilitat de l'erradicació de la malària a l'Àfrica tropical. No obstant això, aquests projectes van trobar una sèrie de dificultats que presagiaven la retirada general dels esforços d'erradicació de la malària a l'Àfrica tropical de mitjan 1960.[128]
Psiquiatria a partir del segle xx[modifica]


És a partir d'Emil Kraepelin i Eugen Bleuler, i posteriorment de Sigmund Freud, quan repunta la psiquiatria. Kraepelin és pioner a l'hora de proposar que les malalties psiquiàtriques són causades principalment per trastorns biològics o genètics. Bleuler realitza algunes aportacions fonamentals en psiquiatria clínica (a ell es deuen termes com ara esquizofrènia i autisme), i de Freud cal dir que és el fundador del moviment psicoanalític. L'escola psicoanalítica, renovada pels seus deixebles, ha seguit en major o menor grau vigent després de la mort del seu fundador i les idees centrals han transcendit la psiquiatria, fins a arribar a disciplines tan dispars com l'art, la religió, o l'antropologia, i han passat a formar part de la cultura general. Posteriorment la psiquiatria recollirà, a través de Karl Jaspers, les influències de la fenomenologia i l'existencialisme i, a través de John Broadus Watson, del conductisme.
En la dècada del 1950 els laboratoris van començar a dissenyar nous psicofàrmacs, en particular l'antipsicòtic clorpromazina, i a poc a poc començà a ser preferit el seu ús. Encara que sovint s'accepta com un avanç en alguns aspectes, hi va haver certa oposició, a causa dels efectes adversos greus, com ara discinèsia tardana. Els pacients sovint s'oposaven la psiquiatria i es van negar o van deixar de prendre els medicaments quan no estaven subjectes al control psiquiàtric. També hi havia una creixent oposició a la utilització dels hospitals psiquiàtrics, i intents de retornar els pacients a la comunitat, en un enfocament col·laboratiu de grup ("comunitats terapèutiques") no controlat per la psiquiatria. Durant l'època victoriana es van dur a terme campanyes contra la masturbació i la lobotomia va ser utilitzada fins a la dècada del 1970 per tractar l'esquizofrènia. Això va ser denunciat pel moviment antipsiquiàtric en els anys 1960 i posteriors.
En les últimes dècades del segle xx la psiquiatria va desenvolupar una escola psicofarmacològica basada en la premissa que el mecanisme d'acció dels psicofàrmacs que revelava, al seu torn, el mecanisme fisiopatològic secundari al trastorn psíquic, amb la qual cosa s'apropa a la neurofisiologia.
Cirurgia moderna[modifica]
La cirurgia cardíaca es va revolucionar a la fi del 1940, ja que es va introduir la cirurgia a cor obert.
El 1954 Joseph Edward Murray, J. Hartwell Harrison i altres van aconseguir el primer trasplantament de ronyó. Els trasplantaments d'altres òrgans, com el cor, el fetge i el pàncrees, es va presentar també a les darreries del segle xx. El primer trasplantament parcial de cara es va realitzar el 2005, i el primer complet en 2010. A la fi del segle xx, la microtecnologia havia estat utilitzada per crear petits dispositius robòtics per ajudar a la microcirurgia utilitzant micro càmeres de vídeo i micro càmeres de fibra òptica per veure els teixits interns durant la cirurgia amb pràctiques mínimament invasives.[129]
La cirurgia laparoscòpica es va introduir àmpliament en la dècada del 1990. La cirurgia per orificis naturals ha seguit el mateix camí. La cirurgia remota és un altre fenomen recent, amb l'Operació Lindbergh el 2001 com a exemple innovador.
Després de la Segona Guerra Mundial[modifica]
En termes socials, el coneixement mèdic es consolida com un saber "expert" que permet definir allò que és normal i allò que és patològic, no només en un sentit corporal sinó, també, en un sentit social i cultural i resoldre així sense aparents ambivalències realitats culturals i socials més complexes. Així es defineix la normalitat de les dones a les quals la medicina atribueix, fins ben entrat el segle, un exclusiu paper com a esposes i mares, en franca (i científicament productiva) connivència amb les idees socials imperants. Però, a més, la medicina contribueix a medicalitzar comportaments que havien estat gestionats amb destreses culturals molt diverses. Des de l'homosexualitat a la hiperactivitat (comportament infantil entremaliat) van ocupant-se territoris de la vida i generant-se etiquetes mèdiques i tractaments farmacèutics que proclamen resoldre complexes problemàtiques socials amb la sistemàtica administració de certes píndoles. Però la medicalització també ha contribuït a generar respostes socials molt diverses de caràcter individual o col·lectiu i a prendre consciència sobre la importància d'altres sabers culturals en la vida quotidiana que avui dia es troben amenaçats pel monopoli mèdic.


I en aquest dens entramat d'equips investigadors i superespecialitzacions va desenvolupant-se també una nova forma d'entendre la malaltia, o més aviat, el malalt, en el marc d'una societat que desperta a l'ecologisme (entès com a moviment social que pretén integrar de nou l'individu en l'ambient). Els segles xvii al XIX, profundament racionalistes, es van esforçar a classificar els òrgans, teixits i malalties i a establir les lleis de funcionament dels processos fisiològics i patològics. Però l'evidència de la complexitat dels éssers humans porta a la conclusió que no hi ha malalties, sinó persones malaltes. En aquest context es desenvolupen els models de salut i malaltia proposats per l'Organització Mundial de la Salut, i que incorporen les esferes psicològica i social a la biològica, com a determinants de la salut de les persones. El 1978 se celebra la Conferència Internacional sobre Atenció Primària de Salut d'Alma-Atà, on es posa de manifest aquesta declaració de principis, així com la importància crucial de les mesures socials (subministrament adequat d'aigua potable i aliments, vacunacions ...) i de l'atenció primària de salut per a la millora del nivell sanitari de les poblacions. El lema (finalment no complert) d'aquesta conferència va ser Salut per a tothom l'any 2000.[131]
No obstant això, paral·lelament a aquesta evidència, el desenvolupament de la farmacologia en l'àmbit industrial i econòmic ha convertit la medicina del segle xx en tributària del medicament com a icona de salut. L'aspirina, sintetitzada per Felix Hoffmann el 1897 s'ha convertit en un dels símbols de la cultura d'aquest segle. Aquests trets contradictoris (una medicina deshumanitzada i mercantilitzada, però que ha aconseguit erradicar malalties com la verola o la poliomielitis i que ha aconseguit augmentar l'esperança de vida mitjana per sobre dels 70 anys en la majoria dels països desenvolupats)[132] són la síntesi de la medicina moderna.
Més èxits tècnics que s'han de destacar són el trasplantament d'òrgans, abanderat, no pel primer, però sí pel més mediàtic i reeixit dels seus desenvolupadors: Christiaan Barnard, primer cirurgià a realitzar amb èxit un trasplantament de cor.
Neix la genètica molecular, i es desenvolupen les aplicacions de la física en diferents àrees de la medicina: l'ús de radioisòtops, l'electroforesi, la cromatografia, l'espectrofotometria, l'ús del làser, el microscopi electrònic, les tècniques d'ultrasons en ecografia, la tomografia axial computeritzada o la ressonància magnètica.
L'automatització del càlcul mitjançant sistemes informatitzats ha transformat la societat del segle xx. Aquesta eina ha suposat un gran impuls per a moltes ciències aplicades com la medicina. Possiblement la major fita mèdica del segle xx sigui la seqüenciació del genoma humà i tot i que encara es trigaran algunes dècades a comprendre i aprofitar aquest enorme cabal d'informació, no hi ha dubte que suposarà una nova revolució en la manera d'abordar moltes malalties i, fins i tot, en la manera de comprendre i definir l'ésser humà.
Cronologia dels avenços mèdics de la història[modifica]
- 3000 aC: Primeres evidències de trepanacions, amb supervivència del pacient, a la conca del Danubi
- Segle IV aC: A Grècia, Alcmeó de Crotona desenvolupa la primera teoria natural de la malaltia.
- 420 aC: Hipòcrates escriu els Tractats hipocràtics i crea el jurament hipocràtic.
- 1451: Nicolau de Cusa inventa lents còncaves per tractar la miopia.
- 1543: Andreas Vesal Publica De Humanis córpori fàbrica, el mateix any en què Copèrnic enuncia que el model ptolemaic és erroni.
- 1628: William Harvey explica el sistema circulatori i l'estructura del cor a De motu cordis et sanguinis.
- 1665: Johann Sigismund Elsholtz realitza la primera injecció intravenosa.
- 1796: Edward Jenner desenvolupa la primera vacuna eficaç contra la verola.
- 1800: Humphry Davy publica les propietats anestèsiques de l'òxid nitrós
- 1804: Hanaoka Seishū, metge japonès, duu a terme una mastectomia d'un càncer de mama utilitzant per primer cop anestèsia general.
- 1816: René Laënnec inventa l'estetoscopi.
- 1839: Rudolf Virchow publica la teoria cel·lular.
- 1842: Crawford Long duu a terme la primera intervenció quirúrgica amb anestèsia a Occident.
- 1865: Publicació de l'article de Gregor Mendel Experiments sobre la hibridació de les plantes, que dona inici als estudis sobre genètica.
- 1869 Friedrich Miescher descobreix l'ADN
- 1870: Louis Pasteur i Robert Koch publiquen la teoria microbiana de les malalties infeccioses.
- 1895: Wilhelm Röntgen descobreix els Raigs X.
- 1896: Henri Becquerel descobreix la radioactivitat.
- 1906: Frederick Gowland Hopkins descriu les vitamines i proposa la seva manca com a causa de l'escorbut i del raquitisme.
- 1910: Thomas Hunt Morgan demostra que els gens resideixen en els cromosomes.
- 1929: Alexander Fleming publica el seu descobriment sobre la penicil·lina en el British Journal of Experimental Pathology, la qual cosa inicia l'era antibiòtica de la medicina.
- 1933: Jean Brachet demostra que l'ADN es troba en els cromosomes i que l'ARN està present en el citoplasma de totes les cèl·lules.
- 1953: Francis Crick, James D. Watson i Rosalind Franklin descobreixen l'estructura molecular de l'ADN
- 1980: L'OMS declara oficialment erradicada a la verola, la primera malaltia humana a ser completament vençuda.
- 1990: Es funda el Projecte Genoma Humà amb la missió de determinar les posicions relatives de tots els nucleòtids (o parells de bases) i identificar els 20.000 a 25.000 gens presents en ell. El projecte es completa el 2003.
- 1992: l'"Evidence-Based Medicine Working Group" (EBMWG) de la Universitat McMaster a Ontario (Canadà), publicava a la revista JAMA, l'article titulat: Evidence -based medicine. A new approach to teaching the practice of medicine, la qual dona origen a la medicina basada en l'evidència.
Notes[modifica]
- ↑ Anglaterra i Gal·les tenien nou manicomis de comtat i municipals al 1827, amb una capacitat mitjana de poc més de 100 pacients, però en 1890 hi havia 66 d'aquesta mena d'asils que encabien una mitjana de 800 pacients cadascun d'ells;[133] el nombre total de pacients així confinats va augmentar de 1.027 el 1827 a 74.004 el 1900.[134] De la mateixa manera, a Alemanya, entre 1852 i 1898 la població dels manicomis va augmentar set vegades des de 11.622 a 74.087 pacients durant un període en què la població total només havia augmentat en un deu per cent.[106] Als Estats Units la població de manicomis havia augmentat a gairebé 250.000 poc abans de la Primera Guerra Mundial.[135]
Referències[modifica]
- ↑ L'Organització Mundial de la Salut definí el 1948 la salut com "un estat comple de benestar físic, mental i social, i no únicament l'absència de malaltia".
- ↑ Mirko GRMECK, 1983. Altres hipòtesis a A. Cockburn (1963), o R. Hare (1967)
- ↑ Paul BARTELS (1967)
- ↑ Zink A., Sola C., Reischl U., Grabner W., Rastogi N., Wolf H., Nerlich A., "Characterization of Mycobacterium tuberculosis complex DNAs from Egyptian mummies by spoligotyping", J Clin Microbiol, volum 41, pgs. 359-67, 2003.
- ↑ Pedro LAÍN ENTRALGO: Historia de la medicina, Masson, pg. 9 (1978)
- ↑ Codi de Hammurabi
- ↑ "Moleu fins a fer pols de la fusta de perera i la flor-r (arrel?) de la planta de la lluna, dissoleu-ho tot en vi i doneu-ho al pacient perquè s'ho begui." Traducció de Samuel Noah Kramer.
- ↑ Samuel Noah Kramer, La historia empieza en Sumer, Círculo de Lectores, 1975.
- ↑ R. Campbell Thompson, A Dictionary of Assyrian Chemistry and Geology (1936)
- ↑ José Ignacio de Arana, Historias curiosas de la medicina, Espasa Calpe (1994) p. 25
- ↑ Homer, Odissea, IV, 229
- ↑ No s'ha de confondre amb els Papirs Chester Beatty, molt posteriors, que contenen textos bíblics.
- ↑ Fou l'arquitecte de la piràmide esglaonada de Saqqara.
- ↑ Medicine in Ancient Egypt 3
- ↑ Medicine In Ancient Egypt, pàgina 3
- ↑ Max Neuburger:History of Medicine. Oxford University Press, 1910.
- ↑ Rosner, Fred. Medicine in the Bible and the Talmud: Selections from Classical Jewish sources. Hoboken, Nova Jersey, EUA: KTAV Publishing House, 1995. ISBN 0-88125-506-8 [Consulta: 1r juny 2013].[Enllaç no actiu]
- ↑ Max Neuburger: History of Medicine . Oxford University Press, vol. 1, pàg. 38; 1910.
- ↑ [Per això en el Gènesi es diu que la dona va ser feta amb l'os que li faltava a l'home. Els hebreus, quan veien esquelets d'homes humans, notaven que no faltava cap costella, però sí que faltava el bàcul.
- ↑ Unschuld (2003), 1
- ↑ Frank Dikotter, "China" in Roy Porter, ed, The Cambridge History of Science: Volum 4: 18th-century Science (2003) pp 695–7
- ↑ TJ Hinrichs et al.; Linda L Barnes Chinese Medicine and Healing: An Illustrated History. Harvard University Press, 2012, p. 197.
- ↑ Edward T. James et al. eds. Notable American Women, 1607–1950: A Biographical Dictionary. Harvard U.P., 1971, p. 685–86 vol 2.
- ↑ 24,0 24,1 Risse, G. B.. Mending bodies, saving souls: a history of hospitals. Oxford University Press, 1990, p. 56.
- ↑ 25,0 25,1 Askitopoulou, H., Konsolaki, E., Ramoutsaki, I., Anastassaki, E. «Surgical cures by sleep induction as the Asclepieion of Epidaurus.». The history of anesthesia: proceedings of the Fifth International Symposium, by José Carlos Diz, Avelino Franco, Douglas R. Bacon, J. Rupreht, Julián Alvarez. Elsevier Science B.V., International Congress Series 1242 p. 11–17, 2002.[Enllaç no actiu]
- ↑ Day, Cyrus L. Quipus and Witches' Knots. Lawrence, Kansas: University of Kansas Press, 1967, p. 86–89, 124–126.
- ↑ Hippocrates: The "Greek Miracle" in Medicine
- ↑ «The Father of Modern Medicine: Hippocrates». Web.archive.org, 28-02-2008. Arxivat de l'original el 28-02-2008. [Consulta: 21 abril 2012].
- ↑ Període d'una malaltia o d'un estat morbós durant el qual els símptomes tenen llur màxima acuïtat. Font Diccionari de l'IEC disponible en línia aquí
- ↑ Silverberg, Robert. The dawn of medicine. Putnam, 1967 [Consulta: 16 gener 2013].
- ↑ Loudon, Irvine. Western Medicine: An Illustrated History. Oxford University Press, 07-03-2002. ISBN 978-0-19-924813-1 [Consulta: 16 gener 2013].
- ↑ Nutton, Vivian. Ancient Medicine. Routledge, 20-12-2012. ISBN 978-0-415-52094-2 [Consulta: 16 gener 2013].
- ↑ Longrigg, James. Greek Rational Medicine: Philosophy and Medicine from Alcmaeon to the Alexandrians. Psychology Press, 1993. ISBN 978-0-415-02594-2 [Consulta: 16 gener 2013].
- ↑ Galen, On the Natural Faculties, Llibres I, II, i III, Loeb Classical Library, Harvard, 2000
- ↑ Mason, A History of the Sciences, p 57
- ↑ Dear, Peter. Revolutionizing the Sciences: European Knowledge and Its Ambitions, 1500–1700. Princeton, NJ: Princeton University Press (2001), 37-39.
- ↑ «Surgical Instruments from Ancient Rome». Healthsystem.virginia.edu. Arxivat de l'original el 2008-01-31. [Consulta: 21 abril 2012].
- ↑ «Roman period surgery set on show». BBC.
- ↑ William Alexander Greenhill, Chirurgia
- ↑ The Romans carried out cataract ops, BBC
- ↑ R. L. Roys: The ethno-botany of the maia. Louisiana: Middle American Research. Series Publications núm 2. The Tulane University of Louisiana, 1931.
- ↑ E. Andrade Valderrama (1987). La cirugía en la América precolombina. Cirugía, II: 117.
- ↑ Text en línia Arxivat 2016-03-04 a Wayback Machine. (anglès)
- ↑ "Nombres geográficos indígenas del estado de Mexico. (Estudio crítico etimológico)"
- ↑ Medieval Islamic Civilization: An Encyclopedia, PER Josef W. Meri,Jere L. Bacharach pàg.783
- ↑ George Sarton, Introduction to the History of Science.
(cf. Dr. A. Zahoor i Dr. Z. Haq (1997), Cites d'historiadors famosos de la ciència, Cyberistan. - ↑ «Abu Bakr Mohammad Ibn Zakariya al-Razi (Rhazes) (c. 865-925)» (en anglès). sciencemuseum.org.uk. Arxivat de l'original el 6 de maig 2015. [Consulta: 31 maig 2015].
- ↑ Cosman, Madeleine Pelner; Jones, Linda Gale. Handbook to Life in the Medieval World (en anglès). 2. Infobase Publishing, 2008, p. 528–30. ISBN 978-0-8160-4887-8.
- ↑ 49,0 49,1 Hajar, R «The Air of History (Part IV): Great Muslim Physicians Al Rhazes». Heart Views, 14, 2, 2013, pàg. 93–95. DOI: 10.4103/1995-705X.115499. PMC: 3752886. PMID: 23983918.
- ↑ Elgood, 2010, p. 202–203.
- ↑ Elgood, 2010, p. 3.
- ↑ «Avicenna». GEC. [Consulta: 5 març 2023].
- ↑ 53,0 53,1 53,2 De Vos, Paula «The 'Prince of Medicine': Yūḥannā ibn Māsawayh and the Foundations of the Western Pharmaceutical Tradition» (en anglès). Isis, 104, 4, desembre 2013, pàg. 667–712. DOI: 10.1086/674940. PMID: 24783490.
- ↑ 54,0 54,1 Ahmad, Z. «Al-Zahrawi: The father of surgery» (en anglès). ANZ Journal of Surgery, 77, s1, maig 2007, pàg. A83. DOI: 10.1111/j.1445-2197.2007.04130_8.x.
- ↑ «Arab(?) Roots of European Medicine». Heart Views, 4, 2, 2003. Arxivat de l'original el 2004-05-03 [Consulta: 4 març 2019].
- ↑ Alexakos, Konstantinos; Antoine, Wladina «The Golden Age of Islam and Science Teaching: Teachers and students develop a deeper understanding of the foundations of modern science by learning about the contributions of Arab-Islamic scientists and scholars» (en anglès). The Science Teacher, 72, 3, 2005, pàg. 36–39. JSTOR: 24137786.
- ↑ Roy Porter, The Greatest Benefit to Mankind. A medical history of humanity (1997) pp 106–34
- ↑ William D. Sharpe, "Isidore of Seville: The Medical Writings, An English Translation with an Introduction and Commentary" (1964).
- ↑ Rosamond McKitterick, "The Carolingian Renaissance of Culture and Learning" in "Charlemagne: Empire and Society" (2005).»
- ↑ Faith Wallis, Medieval Medicine: A Reader (2010) p 361
- ↑ Gad Freudenthal, Samuel S. Kottek. https://books.google.cat/books?id=SVm_Ycxj6p0C&pg=PA103&redir_esc=y#v=onepage&q&f=false (en francès). Brill, 2003, p. 103. ISBN 9789004125223.
- ↑ Nicola Barber. Medieval Medicine. Heinemann-Raintree Library, 2012, p. 13.
- ↑ Barbara S. Bowers, ed. The Medieval Hospital and Medical Practice (2007) p 89
- ↑ Lain Entralgo, P. Historia de la medicina, Masson, p. 227.
- ↑ En realitat, encara que de manera més imprecisa i amb algun error, aquest descobriment caldria atribuir-lo a Ibn-al-Nafis, metge sirià del segle xiii, que va proposa un model de circulació pulmonar bastant aproximat al correcte en els seus Comentaris de l'Anatomia del Cànon d'Avicenna
- ↑ Hamby WB, Ambroise Pare surgeon of Renaissance, St Louis, Green 1967
- ↑ Intimatio Theophrasti medicae artis studiosis (Anunci de Teofrast als estudiants de medicina), 5 de juny del 1527, a Sämtliche Werke, K. Sudhoff edit., t. IV, p. 4
- ↑ Confusió deliberada entre Sòcrates i Hipòcrates.
- ↑ Il mondo ingannato da falsi medici cita per: de Rosa, Raffaella. «Gazola, Giuseppe». A: Dizionario Biografico degli Italiani (en italià). Volum 52, 1999 [Consulta: 30 gener 2022].
- ↑ Power, D'Arcy. William Harvey: Masters of Medicine. T. Fisher Unwin, 1897. ISBN 978-1-4179-6578-6.
- ↑ Eknoyan G «Santorio Sanctorius (1561-1636) - founding father of metabolic balance studies» (en anglès). Am J Nephrol, 19, 2, 1999, pàg. 226-33. PMID: 10213823 [Consulta: 4 desembre 2015].
- ↑ Williams, H. S (1904) A History of Science: in Five Volumes. Volume IV: Modern Development of the Chemical and Biological Sciences Harper and Brothers (Nova York) Consultat el 26-03-2007
- ↑ Madigan M, Martinko J (editors). Brock Biology of Microorganisms. 11th. Prentice Hall, 2006. ISBN 0-13-144329-1.
- ↑ Mary Fissell, "The Disappearance of the Patient's Narrative and the Invention of Hospital Medicine," a British Medicine in an Age of Reform ed. per Roger French i Andrew Wear, (1991).
- ↑ Guenter B. Risse, Mending Bodies, Saving Souls: A History of Hospitals (1999)
- ↑ Rudolf Virchow: Die Cellularpathologie in ihrer Begründung und in ihrer Auswirkung auf die physiologische und pathologische Gewebelehre, Editorial A. Hirschwald, Berlín 1858 (i edicions posteriors)
- ↑ Hodges, Gisele M.; Charles Rowlatt. Developmental Biology and Cancer. CRC Press, 1993. ISBN 9780849388699.
- ↑ Erna Lesky, The Vienna Medical School of the 19th Century (Johns Hopkins University Press, 1976)
- ↑ George Worthington Adams, Doctors in Blue: The Medical History of the Union Army in the Civil War (1996), extracte i text de cerca; Glenna R. Schroeder-Lein, The Encyclopedia of Civil War Medicine (2012) extracte i text de cerca.
- ↑ H.H. Cunningham, Doctors in Gray: The Confederate Medical Service (1993) extracte i text de cerca
- ↑ Kenneth Link, "Potomac Fever: The Hazards of Camp Life," Vermont History, (1983) 51#2 pp 69–88
- ↑ Mary C. Gillett, The Army Medical Department, 1818–1865 (1987)
- ↑ William Quentin Maxwell, Lincoln's Fifth Wheel: The Political History of the U.S. Sanitary Commission (1956)
- ↑ Justin Martin, Genius of Place: The Life of Frederick Law Olmsted (2011) pp 178–230
- ↑ Semmelweis, Louis-Ferdinand Céline. París, Gallimard, 1952. Madrid, Alianza, trad. Juan García Hortelano, 1968.
- ↑ Seckbach, Joseph (editor). Origins: Genesis, Evolution and Diversity of Life. Dordrecht, Països Baixos: Kluwer Academic Publishers, 2004, p. 20. ISBN 978-1-4020-1813-8.
- ↑ Ullmann, Agnes «Pasteur-Koch: Distinctive Ways of Thinking about Infectious Diseases». Microbe (American Society for Microbiology), 2, 8, agost 2007, pàg. 383-7 [Consulta: 12 desembre 2007].
- ↑ Schorlemmer, C. «The History of Creosote, Cedriret and Pittacal». Journal of the Society of Chemical Industry, 4, 30-03-1884, pàg. 152–157.
- ↑ Pitt, Dennis; Aubain, Jean-Michel «Joseph Lister: father of modern surgery». Canadian Journal of Surgery, 55, 5, Octubre 2012, pàg. E8-E9. DOI: 10.1503/cjs.007112. PMC: 3468637. PMID: 22992425.
- ↑ Lister, Joseph «An Address on the Antiseptic System of Treatment in Surgery». British Medical Journal, 2, 394, 18-07-1868, pàg. 53-56. DOI: 10.1136/bmj.2.394.53. PMC: 2310876. PMID: 20745202.
- ↑ Lister, Joseph «ON THE ANTISEPTIC PRINCIPLE IN THE PRACTICE OF SURGERY». The Lancet, 90, 2299, 21-09-1867, pàg. 353-356. DOI: 10.1016/s0140-6736(02)51827-4.
- ↑ Lister, Joseph «ON THE EFFECTS OF THE ANTISEPTIC SYSTEM OF TREATMENT UPON THE SALUBRITY OF A SURGICAL HOSPITAL». The Lancet, 95, 2418, 01-01-1870, pàg. 2-4. DOI: 10.1016/S0140-6736(02)31273-X.
- ↑ Metcalfe, Peter; Metcalfe, Roger. Engineering Studies: Year 11. Glebe, N.S.W.: Pascal Press, 2006, p. 151. ISBN 9781741252491 [Consulta: 7 juliol 2014].
- ↑ 94,0 94,1 Annick Guénel, "The creation of the first overseas Pasteur Institute, or the beginning of Albert Calmette's Pastorian career", Medical History, gener de 1999;43(1): 1–25, pp 1–2.
- ↑ 95,0 95,1 95,2 Morabia, A. «Epidemiologic Interactions, Complexity, and the Lonesome Death of Max von Pettenkofer». American Journal of Epidemiology, 166, 11, 2007, pàg. 1233-1238. DOI: 10.1093/aje/kwm279. PMID: 17934200.
Oppenheimer, G. M.; Susser, E. «Invited Commentary: The Context and Challenge of von Pettenkofer's Contributions to Epidemiology». American Journal of Epidemiology, 166, 11, 2007, pàg. 1239–1241; discussion 1241–3. DOI: 10.1093/aje/kwm284. PMID: 17934199. - ↑ Blevins, S. M.; Bronze, M. S. «Robert Koch and the 'golden age' of bacteriology». International Journal of Infectious Diseases, 14, 9, 2010, pàg. e744–e751. DOI: 10.1016/j.ijid.2009.12.003. PMID: 20413340.
- ↑ Porter, Roy. The Greatest Benefit to Mankind: A Medical History of Humanity from Antiquity to the Present. Londres: Fontana, 1999, p. 493.; Porter, Roy. «Madness and its Institutions». A: Wear, Andrew. Medicine in Society: Historical Essays. Cambridge: Cambridge University Press, 1992, p. 277–302. ISBN 978-0-521-33639-0.; Suzuki, A. «Lunacy in seventeenth- and eighteenth-century England: Analysis of Quarter Sessions records Part I». History of Psychiatry, 2, 8, 1991, pàg. 437–456. DOI: 10.1177/0957154X9100200807. PMID: 11612606.; Suzuki, A. «Lunacy in seventeenth- and eighteenth-century England: Analysis of Quarter Sessions records Part II». History of Psychiatry, 3, 9, 1992, pàg. 29–44. DOI: 10.1177/0957154X9200300903. PMID: 11612665.
- ↑ «Hospital dels Folls». Enciclopèdia Catalana. Grup Enciclopèdia Catalana. [Consulta: 13 gener 2016].
- ↑ «L'Hospital d'Innocents, Folls e Orats de València. Tractament historiogràfic». Revista d'història medieval. Universitat de València. [Consulta: 18 gener 2016].
- ↑ Porter, Roy. «Madness and its Institutions». A: Wear, Andrew. Medicine in Society: Historical Essays. Cambridge: Cambridge University Press, 1992, p. 277–302. ISBN 978-0-521-33639-0.; Goldstein, Jan. Console and Classify: The French Psychiatric Profession in the Nineteenth Century. Chicago & London: University of Chicago Press, 2001, p. 42. ISBN 0-226-30160-5.; Grob, Gerald N. Mad Among Us. Simon and Schuster, 1994, p. 25–30. ISBN 978-1-4391-0571-9.
- ↑ Porter, Roy. Madmen: a social history of madhouses, mad-doctors & lunatics. Tempus, 2004, p. 57–76, 239–244, 257–312. ISBN 978-0-7524-3730-9.; Hayward, Rhodri. «Medicine and the Mind». A: Jackson, Mark. The Oxford Handbook of the History of Medicine. Oxford University Press, 2011, p. 524–542. ISBN 978-0-19-954649-7.
- ↑ Bynum, W. F. «Rationales for therapy in British psychiatry: 1780-1835». Medical history, 18, 4, 1974, pàg. 317–334. DOI: 10.1017/s0025727300019761. PMC: 1081592. PMID: 4618306.; Digby, Anne. «Moral Treatment at the Retreat 1796–1846». A: Porter, Roy; Bynum, W.F.; Shepherd, Michael. The Anatomy of Madness: Essays in the History of Psychiatry. 2. Londres & Nova York: Tavistock, 1988, p. 52–71. ISBN 978-0-415-00859-4.[Enllaç no actiu]
- ↑ Weiner, Dora B. « 'La geste du Pinel': The History of a Psychiatric Myth». A: Micale, Mark S.; Porter, Roy (eds). Discovering the History of Psychiatry. Nova York & Oxford: Oxford University Press, 1994, p. 232–247. ISBN 0-19-507739-3.
- ↑ 104,0 104,1 Bynum, W. F.. «The Rise of Science in Medicine, 1850–1913». A: The Western Medical Tradition: 1800–2000. Cambridge University Press, 2006, p. 198–199. ISBN 978-0-521-47565-5.
- ↑ Porter, Roy. «Madness and its Institutions». A: Wear, Andrew. Medicine in Society: Historical Essays. Cambridge: Cambridge University Press, 1992, p. 277–302. ISBN 978-0-521-33639-0.
- ↑ 106,0 106,1 Marx, Otto M. «The Beginning of Psychiatric Historiography in Nineteenth-Century Germany». A: Micale, Mark S.; Porter, Roy (eds). Discovering the History of Psychiatry. Nova York i Oxford: Oxford University Press, 1994, p. 39–51. ISBN 0-19-507739-3.
- ↑ 107,0 107,1 Hayward, Rhodri. «Medicine and the Mind». A: Jackson, Mark. The Oxford Handbook of the History of Medicine. Oxford University Press, 2011, p. 524–542. ISBN 978-0-19-954649-7.
- ↑ Andrews, Jonathan. «The Rise of the Asylum in Britain». A: Brunton, Deborah. Medicine Transformed: Health, Disease and Society in Europe 1800–1930. Manchester University Press, 2004, p. 298–330. ISBN 978-0-7190-6735-8.; Porter, Roy. «Introduction». A: Porter, Roy; Wright, David. The Confinement of the Insane: International Perspectives, 1800–1965. Cambridge University Press, 2003, p. 1–19. ISBN 978-1-139-43962-6.
- ↑ Cooter, R. J. «Phrenology and British alienists, c. 1825-1845. Part I: Converts to a doctrine». Medical history, 20, 1, 1976, pàg. 1–21. DOI: 10.1017/s0025727300021761. PMC: 1081688. PMID: 765647.; Cooter, R. J. «Phrenology and British alienists, c.1825-1845. Part II: Doctrine and practice». Medical history, 20, 2, 1976, pàg. 135–151. DOI: 10.1017/s0025727300022195. PMC: 1081733. PMID: 781421.
- ↑ Shorter, Edward. A history of psychiatry: from the era of the asylum to the age of Prozac. John Wiley & Sons, 1997, p. 46–48. ISBN 978-0-471-15749-6.; Bynum, W. F.. «The Rise of Science in Medicine, 1850–1913». A: The Western Medical Tradition: 1800–2000. Cambridge University Press, 2006, p. 198–199. ISBN 978-0-521-47565-5.
- ↑ Pick, Daniel. Faces of Degeneration: A European Disorder, C.1848-1918. Cambridge University Press, 1993. ISBN 978-0-521-45753-8.
- ↑ Ray, L. J. «Models of madness in Victorian asylum practice». Archives europeennes de sociologie. European journal of sociology. Europaisches Archiv fur Soziologie, 22, 2, 1981, pàg. 229–264. DOI: 10.1017/S0003975600003714. PMID: 11630885.; Cox, Catherine. Negotiating Insanity in the Southeast of Ireland, 1820–1900. Manchester University Press, 2012, p. 54–55. ISBN 978-0-7190-7503-2.; Malcolm, Elizabeth. «'Ireland's Crowded Madhouses': The Institutional Confinement of the Insane in Nineteenth- and Twentieth-Century Ireland». A: Porter, Roy; Wright, David. The Confinement of the Insane: International Perspectives, 1800–1965. Cambridge University Press, 2003, p. 315–333. ISBN 978-1-139-43962-6.
- ↑ Hayward, Rhodri. «Medicine and the Mind». A: Jackson, Mark. The Oxford Handbook of the History of Medicine. Oxford University Press, 2011, p. 524–542. ISBN 978-0-19-954649-7.; Scull, Andrew. Most Solitary of Afflictions: Madness And Society in Britain, 1700–1900. Yale University Press, 2005, p. 324–328. ISBN 978-0-300-10754-8.; Dowbiggin, I. «"An exodus of enthusiasm": G. Alder Blumer, eugenics, and US psychiatry, 1890-1920». Medical history, 36, 4, 1992, pàg. 379–402. DOI: 10.1017/S002572730005568X. PMC: 1036631. PMID: 1435019.; Snelders, S.; Meijman, F. J.; Pieters, T. «Heredity and alcoholism in the medical sphere: The Netherlands, 1850-1900». Medical history, 51, 2, 2007, pàg. 219–236. DOI: 10.1017/S0025727300001204. PMC: 1871693. PMID: 17538696.; Turda, M. «"To end the degeneration of a nation": Debates on eugenic sterilization in inter-war Romania». Medical history, 53, 1, 2009, pàg. 77–104. DOI: 10.1017/S002572730000332X. PMC: 2629178. PMID: 19190750.
- ↑ Fresquet Febrer, José L. «Concepción Criado. Quizás la primera médica rural de España» (en castellà). Medicina, Historia y Sociedad, 12-04-2019.
- ↑ Brown, K. (2004). Penicillin Man: Alexander Fleming and the Antibiotic Revolution. 320 pp. Sutton Publishing. ISBN 0-7509-3152-3
- ↑ Hare, R. The Birth of Penicillin, Allen & Unwin, Londres, 1970
- ↑ Diggins, F. The true history of the discovery of penicillin by Alexander Fleming Biomedical Scientist, març del 2003, Institut de Ciències Biomèdiques, Londres. (Publicat originalment a Imperial College School of Medicine Gazette)
- ↑ Friedrich Katz, The Life and Times of Pancho Villa. Stanford: Stanford University Press 1998, 292.
- ↑ «Henry Norman Bethune Biography». A: Encyclopedia of World Biography. Thomson Corporation.
- ↑ Mark Harrison, The Medical War: British Military Medicine in the First World War (2010) extracte i text de cerca
- ↑ John M. Barry, The Great Influenza: The Story of the Deadliest Pandemic in History (2004) reviews, extracte i text de cerca
- ↑ Fred R. Van Hartesveldt, "The Doctors and the 'Flu': The British Medical Profession's Response to the Influenza Pandemic of 1918–19," International Social Science Review (2010) 85#1 pp 28–39, online
- ↑ Nancy K. Bristow, American Pandemic: The Lost Worlds of the 1918 Influenza Epidemic (Oxford University Press, 2012)
- ↑ Mark Harrison, Medicine and Victory: British Military Medicine in the Second World War (2004) p 275
- ↑ Horst H. Freyhofer, The Nuremberg Medical Trial: The Holocaust and the Origin of the Nuremberg Medical Code (2004) online
- ↑ Jing Bao Nie, et al. Japan's Wartime Medical Atrocities: Comparative Inquiries in Science, History, and Ethics (2011) extracte i text de cerca
- ↑ James L. A. Webb, Jr., Humanity's Burden: A Global History of Malaria (2009); Randall M. Packard, The Making of a Tropical Disease: A Short History of Malaria (2007); Leo B. Slater, War and Disease: Biomedical Research on Malaria in the Twentieth Century (2009).
- ↑ James L. A. Webb, "The First Large-Scale Use of Synthetic Insecticide for Malaria Control in Tropical Africa: Lessons from Liberia, 1945–1962," Journal of the History of Medicine & Allied Sciences (2011) 66#3 pp 347–376 al projecte MUSE
- ↑ Murray, Joseph E., "The First Successful Organ Transplants in Man", Nobel Lect., 1990, Nobelprize.org., Web, 7 de juliol de010
- ↑ J. A. Mainetti: «La medicalització de la vida», a Electroneurobiologia, 14 (3), pàgs. 71-89, 2006. ISSN 0328-0446
- ↑ Alma-Atà, 1978. Atenció Primària de Salut. Ginebra. OMS. 1978. També a "Declaració d'Alma-Atà", Conferència OMS / UNICEF, 1978.
- ↑ El 1980 l'OMS va declarar erradicada per primera vegada en la història de la humanitat una malaltia: la verola. En realitat per la polio quedaven el 2007 encara uns tres o quatre anys abans de ser considerada oficialment erradicada.
- ↑ Scull, Andrew. Most Solitary of Afflictions: Madness And Society in Britain, 1700–1900. Yale University Press, 2005, p. 281. ISBN 978-0-300-10754-8.
- ↑ Jones, Kathleen. Asylums and after: a revised history of the mental health services: from the early 18th century to the 1990s. Athlone Press, 1993, p. 116. ISBN 978-0-485-12091-2.
- ↑ Wright, D. «Getting Out of the Asylum: Understanding the Confinement of the Insane in the Nineteenth Century». Social History of Medicine, 10, 1, 1997, pàg. 137–155. DOI: 10.1093/shm/10.1.137. PMID: 11619188.
Bibliografia[modifica]
- Dominique Lecourt (dir.), Dictionnaire de la pensée médicale (2004), réed. PUF/Quadrige, París, 2004.
- Alessandra Parodi, Storie della medicina, Edizioni di Comunità 2006
- Roger Dachez, Histoire de la médecine de l'Antiquité au s. XX, Tallandier, 2004
- Jean-Charles Sournia, Histoire de la médecine, La Decouverte, reed. 2004
- LAÍN ENTRALGO, Pedro. Historia de la medicina.. Barcelona: Elsevier Masson, 1978, reimpresión 2006. ISBN 978-84-458-0242-7.
- Porter, R.. The Greatest Benefit to Mankind: A Medical History of Humanity from Antiquity to the Present. Harper Collins, 1997. ISBN 0002151731.
- Haeger, Knut. Historia ilustrada de la cirugía.. Ed. Raíces, 1993. ISBN 84-86115-30-2.
- Díaz Gonzáles, Joaquín.. Historia de la medicina en la antigüedad. Mérida: ULA. Ediciones del rectorado, 1974. ISBN.
- LAÍN ENTRALGO, Pedro. Historia de la medicina moderna y contemporánea. 2ª ed.. Madrid: Editorial Científico-Técnica, 1963. ISBN.
- de Arana Amurrio, José Ignacio.. Historias curiosas de la medicina.. Madrid: Espasa Calpe, 1994. ISBN 84-239-9111-3.
- Alfredo Buzzi y Arnaldo Rodolfo Doisenbant. Evolución histórica de la medicina. Editorial Médica Panamericana, 2008. ISBN 9789500619394.
- Xóchitl Martínez Barbosa. Inicios de la historia de la medicina en México: Influencias y relaciones con el extranjero (1935-1960). Boletín Mexicano de Historia y Filosofía de la Medicina. 2011; 14(1):17-22.
Vegeu també[modifica]
- Llista de metges de l'antiguitat
- Llista de metges grecs
- Llista de guardonats amb el Premi Nobel de Medicina o Fisiologia
- Museu d'Història de la Medicina de Catalunya
Enllaços externs[modifica]
| A Wikimedia Commons hi ha contingut multimèdia relatiu a: Història de la medicina |
- Medicine in Ancient Egypt Arxivat 2017-05-07 a Wayback Machine.
- History of Medicine; Anatomy @ 1917 Catholic Encyclopedia
- Medicine @ JewishEncyclopedia.com
- Exhibition of the Vatican Library's Medical Holdings @ The Library of Congress
- Gallica (BNF)
- BIUM Arxivat 2014-10-07 a Wayback Machine.
- Museu d'Història de la Medicina de Catalunya

