Malaltia per fetge gras no alcohòlic
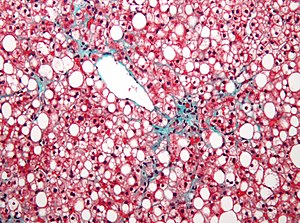 Micrografia de l'esteatosi hepàtica no alcohòlica, mostrant una esteatosi macrovesicular marcada. Tricròmic. | |
| Tipus | esteatosi hepàtica i malaltia |
|---|---|
| Especialitat | gastroenterologia |
| Classificació | |
| CIM-11 | DB92 |
| CIM-10 | K76.0 |
| CIM-9 | 571.8 |
| Recursos externs | |
| OMIM | 613282, 613387, 613387 i 613282 |
| DiseasesDB | 29786 |
| eMedicine | 175472 |
| MeSH | D065626 |
| Orphanet | 33271 |
| UMLS CUI | C0400966 |
| DOID | DOID:0080208 |
La malaltia del fetge gras no alcohòlic (MFGNA), també coneguda com a malaltia del fetge gras associada a disfunció metabòlica, és l'acumulació excessiva de greix al fetge (esteatosi hepàtica) sense una altra causa clara com el consum d'alcohol.[1][2] N'hi ha de dos tipus; fetge gras no alcohòlic (o esteatosi no alcohòlica o ENA) i esteatohepatitis no alcohòlica (EHNA), i aquesta darrera amb inflamació del fetge.[2][3][4] L'ENA és menys perillosa que l'EHNA i normalment no progressa cap a EHNA o cirrosi hepàtica.[2] Quan l'ENA progressa a EHNA, pot arribar a provocar complicacions com ara cirrosi, càncer de fetge, insuficiència hepàtica o malalties cardiovasculars.[2][5]
L'obesitat i la diabetis tipus 2 són factors de risc forts per a MFGNA.[6] Altres riscos inclouen el sobrepès, la síndrome metabòlica (definida com almenys tres de les cinc condicions mèdiques següents: obesitat abdominal, pressió arterial alta, sucre en la sang elevat, triglicèrids sèrics alts i colesterol HDL sèric baix), una dieta alta en fructosa i edat més gran.[2][4] La MFGNA i la malaltia hepàtica alcohòlica són tipus de malaltia del fetge gras.[4] Obtenir una mostra del fetge després d'excloure altres causes potencials de fetge gras pot confirmar el diagnòstic.[1][6][4]
El tractament de la MFGNA és la pèrdua de pes mitjançant canvis en la dieta i exercici.[3][7][8] Hi ha proves provisionals de la pioglitazona i la vitamina E;[2][9][10] la cirurgia bariàtrica pot millorar o resoldre casos greus.[7][11] Les persones amb EHNA tenen un 2,6% més de risc de morir per any.[3]
La MFGNA és el trastorn hepàtic més comú a tot el món i està present en aproximadament el 25% de la població mundial.[12] Més del 90% dels obesos, el 60% dels diabètics i fins a un 20% de les persones amb pes normal la desenvolupen.[13][14] La MFGNA és la principal causa de malaltia hepàtica crònica[15][13] i la segona raó més freqüent de trasplantament hepàtic als EUA i Europa a partir del 2017.[7] La MFGNA afecta entre el 20 i el 25% de les persones a Europa.[11]
Vegeu també
[modifica]Referències
[modifica]- ↑ 1,0 1,1 «DB92 Non-alcoholic fatty liver disease». WHO, 18-06-2018. [Consulta: 2 octubre 2019].
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 «Nonalcoholic Fatty Liver Disease & NASH», 07-11-2018. [Consulta: 2 abril 2020].
- ↑ 3,0 3,1 3,2 «The diagnosis and management of nonalcoholic fatty liver disease: Practice guidance from the American Association for the Study of Liver Diseases». Hepatology, 67, 1, 1-2018, pàg. 328–357. DOI: 10.1002/hep.29367. PMID: 28714183.
- ↑ 4,0 4,1 4,2 4,3 «Fatty liver disease--a practical guide for GPs». Australian Family Physician, 42, 7, 7-2013, pàg. 444–7. PMID: 23826593.
- ↑ «Management of NAFLD: a stage-based approach». Nature Reviews. Gastroenterology & Hepatology, 13, 4, 4-2016, pàg. 196–205. DOI: 10.1038/nrgastro.2016.3. PMID: 26907882.
- ↑ 6,0 6,1 «Asia-Pacific Working Party on Non-alcoholic Fatty Liver Disease guidelines 2017-Part 1: Definition, risk factors and assessment». Journal of Gastroenterology and Hepatology, 33, 1, 1-2018, pàg. 70–85. DOI: 10.1111/jgh.13857. PMID: 28670712.
- ↑ 7,0 7,1 7,2 «The Asia-Pacific Working Party on Non-alcoholic Fatty Liver Disease guidelines 2017-Part 2: Management and special groups». Journal of Gastroenterology and Hepatology, 33, 1, 1-2018, pàg. 86–98. DOI: 10.1111/jgh.13856. PMID: 28692197.
- ↑ «Efficacy of dietary and physical activity intervention in non-alcoholic fatty liver disease: a systematic review». BMJ Open Gastroenterology, 4, 1, 01-06-2017, pàg. e000139. DOI: 10.1136/bmjgast-2017-000139. PMC: 5508801. PMID: 28761689.
- ↑ «NG49: Non-alcoholic fatty liver disease (NAFLD): assessment and management | Guidance and guidelines». NICE, 01-07-2016. «Non-alcoholic fatty liver disease (NAFLD): summary of NICE guidance». BMJ, 354, 9-2016, pàg. i4428. DOI: 10.1136/bmj.i4428. PMID: 27605111.
- ↑ «NAFLD and diabetes mellitus». Nature Reviews. Gastroenterology & Hepatology, 14, 1, 1-2017, pàg. 32–42. DOI: 10.1038/nrgastro.2016.147. PMID: 27729660.
- ↑ 11,0 11,1 «EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease». Journal of Hepatology, 64, 6, 6-2016, pàg. 1388–402. DOI: 10.1016/j.jhep.2015.11.004. PMID: 27062661.
- ↑ Marjot, T; Moolla, A; Cobbold, JF; Hodson, L; Tomlinson, JW «Nonalcoholic Fatty Liver Disease in Adults: Current Concepts in Etiology, Outcomes, and Management». Endocrine Reviews, 41, 1, 1-2020, pàg. bnz009. DOI: 10.1210/endrev/bnz009. PMID: 31629366.
- ↑ 13,0 13,1 «Global burden of NAFLD and NASH: trends, predictions, risk factors and prevention». Nature Reviews. Gastroenterology & Hepatology, 15, 1, 1-2018, pàg. 11–20. DOI: 10.1038/nrgastro.2017.109. PMID: 28930295.
- ↑ «Non-alcoholic fatty liver disease - A global public health perspective». Journal of Hepatology, 70, 3, 3-2019, pàg. 531–544. DOI: 10.1016/j.jhep.2018.10.033. PMID: 30414863.
- ↑ «Obesity epidemic results in Non-Alcoholic Fatty Liver Disease (NAFLD) becoming the most common cause of liver disease in Europe.», 25-09-2019. Arxivat de l'original el 5 octubre 2019. [Consulta: 5 octubre 2019].
Bibliografia
[modifica]- Mato, José M.; Alonso, Cristina; Noureddin, Mazen; Lu, Shelly C. Biomarkers and subtypes of deranged lipid metabolism in non-alcoholic fatty liver disease. World J Gastroenterol, 2019 Jun 28; 25 (24), pp: 3009-3020. PMID: 31293337. DOI 10.3748/wjg.v25.i24.3009 [Consulta: 6 abril 2021].
- Kanda, Tatsuo; Goto, Taichiro; Hirotsu, Yosuke; Masuzaki, Ryota; et al. Molecular Mechanisms: Connections between Nonalcoholic Fatty Liver Disease, Steatohepatitis and Hepatocellular Carcinoma. Int J Mol Sci, 2020 Feb 23; 21 (4), pp: 1525. PMID: 32102237. DOI 10.3390/ijms21041525 [Consulta: 6 abril 2021].
- Pei, Ke; Gui, Ting; Kan, Dongfang; Feng, Huichao; et al. An Overview of Lipid Metabolism and Nonalcoholic Fatty Liver Disease. Biomed Res Int, 2020; Jul 18, pp: 4020249. PMID: 32733940. DOI 10.1155/2020/4020249 [Consulta: 18 abril 2021].
- Lonardo, Amedeo; Leoni, Simona; Alswat, Khalid A.; Fouad, Yasser. History of Nonalcoholic Fatty Liver Disease. Int J Mol Sci, 2020 Ag 16; 21 (16), pp: 5888. PMID: 32824337. DOI 10.3390/ijms21165888 [Consulta: 6 abril 2021].
Enllaços externs
[modifica]- Non-alcoholic fatty liver disease - causes, symptoms, diagnosis, treatment, pathology Osmosis. 2020 Des (en anglès)
- Hígado graso. Esteatosis hepática no alcohòlica: Causas, síntomas y tratamiento Velasco, V. 2021 Gen (en castellà)
